فصل چهاردهم: فیزیولوژی غدد درون ریز
غدد درون ریز یا بسته به غده هایی گفته میشود که مجرای ترشحی ندارند و ترشحات خود را که هورمون خوانده میشوند مستقیماً وارد رگهای خونی می کنند. دانشی که به بررسی این غدد میپردازد آندوکرینولوژی نامیده می شود. هورمونها مانند اعصاب در تنظیم محیط داخلی بدن و ثابت نگه داشتن آن شرکت دارند. برخی از غدد درون ریز مانند لوزالمعده و غدد تناسلی دارای ترشحات خارجی نیز هستند و مختلط خوانده میشوند. هورمونها دارای دو نوع اثر موضعی و عمومی هستند. بافتی که تحت تأثیر هورمون قرار میگیرد بافت هدف هورمون خوانده می شود. این بافتها دارای گیرنده های اختصاصی از نوع مولکولهای پروتئینی هستند که اثر هورمون در این گیرنده ها باعث تغییر در فعالیت بافتها می شود. بعضی هورمونها مانند هورمون تیروئید در همه سلولهای بدن اثر میگذارند و برخی دیگر مانند هورمون محرک تیروئید فقط در بافت خاصی اثر میکنند. هورمونها با اثر بر کار بافتهای هدف خود در هماهنگی و حفظ ویژگیهای محیط داخلی (هومئوستاز) نقش اساسی دارند و از این نظر هورمونهای تیروئید و پاراتیروئید، کورتیزول و آلدوسترون و وازوپرسین و انسولین اهمیت ویژه دارند هورمونهای یددار تیروئید متابولیسم پایه را در اکثر بافتها تنظیم میکنند هورمون پاراتیروئید میزان کلسیم و فسفات بدن را در حد طبیعی نگاه میدارند کورتیزول و آلدوسترون که از بخش قشری غده فوق کلیه ترشح میشوند به ترتیب در متابولیسم و تنظیم حجم پلاسما، و هورمون واز وپرسین که در هیپوفیز خلفی وارد خون میشود از راه تنظیم دفع آب و اثر بر قطر رگها در حفظ ترکیب پلاسما و کمک به تنظیم فشار خون اثر می گذارد. انسولین که از هورمونهای غده لوزالمعده (پانکراس) است از تغییر میزان قند خون جلوگیری میکند مهمترین اختلالات غدد درون ریز را می توان مربوط به کاهش یا افزایش غیر طبیعی ترشح هورمونها یا مقاومت اندامهای هدف آنها در برابر هورمون دانست.
کار غدد درون ریز از راههای مختلفی تنظیم میشود ساده ترین راه ثابت ماندن مقدار هر هورمون در بدن بازخوردهای منفی است که با کم شدن هورمون باعث افزایش فعالیت غده و با افزایش مقدار هورمون در خون موجب کاهش فعالیت آن میشود؛ برای مثال هورمون تیروئید با اثر بر گیرنده خود باعث کاهش ترشح هورمون محرک تیروئید میشود چرخه های تنظیم کننده ممکن است به وسیله هورمونهای تحریک کننده یا بازدارنده عمل کنند. اکثر هورمونها پیوسته به مقدار جزئی ترشح میشوند و با پروتئینهای پلاسما ترکیب شده به وسیله آنها در خون حمل میشوند و فقط مقدار کمی از آنها در پلاسما به صورت آزاد وجود دارند. مقدار ترشح بیشتر آنها در ساعات شبانه روز ثابت نیست و به صورت دوره ای تغییر می کند؛ مثلاً ترشح هورمون رشد (سوماتوتروپین) و پرولاکتین در خواب بیش از بیداری است.
از نظر شیمیایی بعضی هورمونها از اسیدهای آمینه و پروتئینها و برخی دیگر از استروئیدها ترکیبات چربی مشتق از کلسترول هستند. هورمونهای غدد جنسی و بخش قشری غدد فوق کلیه از استروئید و سایر هورمونها از اسیدهای آمینه و ترکیبات آنها ساخته میشوند مقداری هورمون استروئیدی نیز در دوران بارداری به وسیله جفت تولید میشود هورمونهای استروئیدی از غشای یاخته ها عبور کرده به گیرنده های خود در درون سلول متصل میشوند هورمونهای آمینی از مشتقات یک اسید آمینه به نام تیروزین هستند و در تیروئید و بخش مرکزی غدد فوق کلیه ساخته می شوند. هورمونهای تیروئیدی مشتق از تیروزین به گیرنده های درون سلولی متصل میشوند و از این نظر عمل آنها شبیه استروئیدهاست نارساییها و ناهنجاریهای غدد درون ریز از علل عمده بسیاری از بیماریهاست. مرض قند دیابت شیرین، التهاب تیروئید (گواتر و بیماریهای متابولیک مانند چاقی از جمله آنهاست. هورمونها در خون پیوسته به وسیله اندامهای هدف خود یا به وسیله کبد که آنها را تجزیه و غیر فعال می کند از بین میروند و از راه ادرار دفع میشوند.
برخی هورمونها با گیرنده های غشایی اندام هدف خود ترکیب شده باعث تغییر نفوذ پذیری غشا نسبت به یونهای مختلف میشوند که نتیجه آن تحریک یا مهار یاخته هدف است. بعضی دیگر از هورمونها به گونه دیگری اثر میکنند؛ بدین ترتیب که هورمون که در این حالت پیک اول خوانده میشود با اثر در گیرنده های غشای یاخته هدف آدنیل سیکلاز را که یک آنزیم متصل به غشاست فعال میکند و باعث تبدیل آدنوزین تری فسفات سیتوپلاسم به آدنوزین مونوفسفات حلقوی می گردد. ماده اخیر را پیک دوم میخوانند این ماده آثاری را مانند تغییر نفوذ پذیری غشای یاخته، فعال شدن آنزیمها ساخته شدن پروتئینها ترشح مواد و انقباض یا انبساط ماهیچه پدید می آورد. در برخی موارد نیز هورمون با گیرنده های سیتوپلاسم در مورد هورمونهای استروئید یا هسته در مورد هورمونهای تیروئید ترکیب می شود و با افزایش تولید اسید ریبونوکلئیک پیک پروتئین سازی را در یاخته ها افزایش میدهد.
در اینجا قبل از شرح تفصیلی غدد درون ریز به اختصار مهم ترین غدد و هورمونهای آنها ذکر میشود.
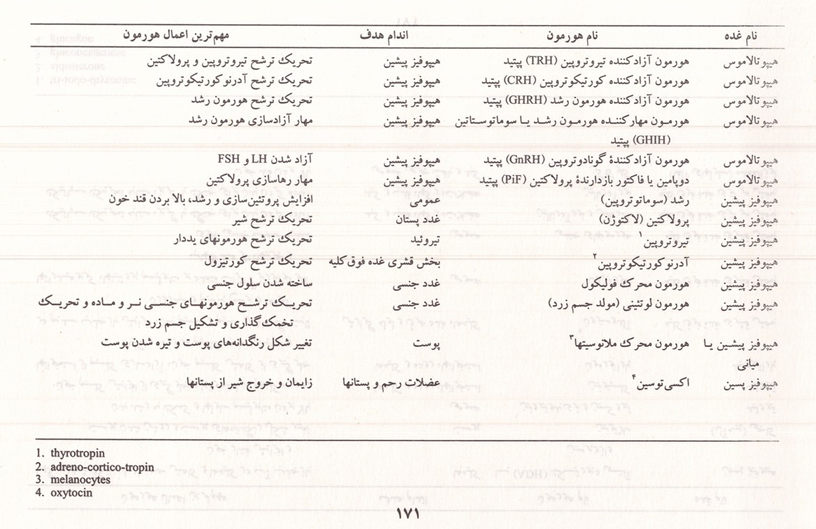
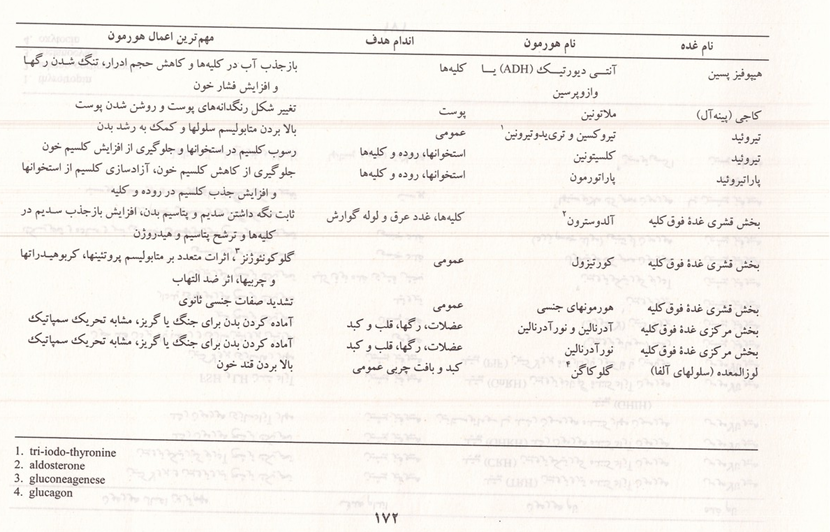
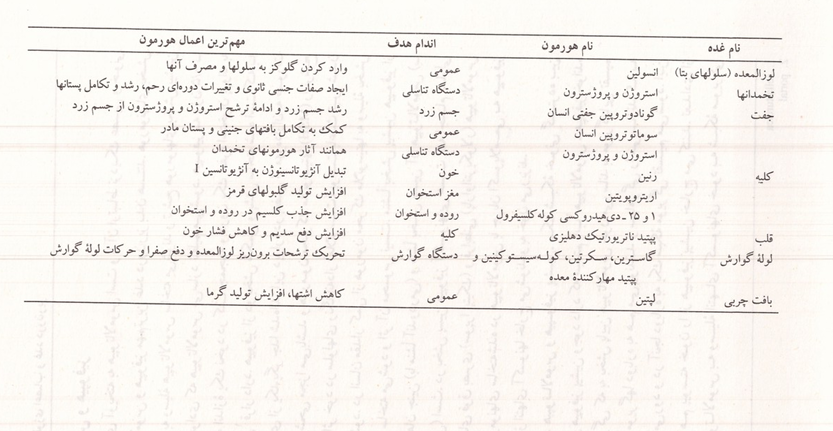
هیپوتالاموس و هیپوفیز
هیپوفیز غده ای آویخته به هیپوتالاموس است و با آن ارتباط نزدیک عصبی و خونی دارد. هیپوتالاموس و هیپوفیز مهمترین غدد درون ریز بدن هستند. هورمونهای بخش پسین هیپوفیز به وسیله هیپوتالاموس ساخته میشوند و ترشح هورمونهای بخش پیشین آن به وسیله موادی که هیپوتالاموس میسازد تنظیم میشود. هیپوفیز به وزن ۰/۵ تا یک گرم و به اندازه یک نخود در کف جمجمه و درون یک حفره استخوان پروانه به نام زین ترکی قرار دارد هیپوفیز از دو بخش شکمی و پشتی ساخته شده است که به وسیله دیواره ای از یکدیگر جدا شده اند. این دیواره در بعضی از مهره داران به صورت یک بخش ترشحی مجزا میباشد و هورمون محرک ملانوسیتها (MSH) را ترشح می کند که با اثر خود در سلولهای رنگدانه دار (ملانوسیت) پوست باعث تیره شدن رنگ آن میشود در انسان مقدار کمی از هورمون محرک ملانوسیتها به وسیله بخش پیشین هیپوفیز ساخته میشود و اثر آن محسوس نیست منشأ بخش پیشین هیپوفیز از بافت سقف دهان جنین با منشأ آندو درمی) و منشأ بخش پسین آن هیپوتالاموس (با منشأ اکتودرمی است. در بخش پسین هیپوفیز آکسونهایی هست که اجسام سلولی آنها در هسته های فوق بصری سوپرا اپتیک و فرابطنی پاراوانتریکولار) هیپوتالاموس قرار دارد. هورمونهای ساخته شده در هیپوتالاموس با جریان اکسوپلاسمی به هیپوفیز پسین رسیده، از انتهای آکسونها خارج می شوند و به خون می ریزند.
ارتباط هیپوتالاموس و هیپوفیز پیشین یک شبکه خونی گسترده بین هیپوتالاموس و هیپوفیز پیشین وجود دارد که سیستم باب هیپوتالاموس - هیپوفیز خوانده میشود. سرخرگی که به بخش پایین هیپوتالاموس خون میرساند به مویرگهایی تقسیم می شود و این مویرگها دوباره به هم می پیوندند و سیاهرگی را می سازند که به هیپوفیز پیشین میرود و در آنجا دوباره به یک شبکه مویرگی تقسیم می شود. این مویرگهای به هم پیوسته خون را از هیپوفیز پیشین خارج می کنند. تعدادی از نورونهای هیپوتالاموس به وسیله انتهای آکسونهای خود به شبکه مویرگی هیپوتالاموس می چسبند و هورمونهایی را به خون وارد میکنند که به هیپوفیز پیشین رسیده، در آن اثر میکنند این مواد به دو دسته هورمون آزاد کننده و مهار کننده تقسیم میشوند که به ترتیب فعالیت نورونهای ترشحی هیپوفیز پیشین را افزایش و کاهش میدهند. ترشح هر کدام از هورمونهای هیپوفیز پیشین تحت تأثیر هر دو نوع هورمون تحریک کننده و بازدارنده قرار دارد هیپوتالاموس دارای گیرنده هایی است که تحت تأثیر تعداد هورمونهای هیپوفیز موجود در خون قرار می گیرند و ساخته شدن هورمونهای تحریک کننده یا بازدارنده را تنظیم میکنند. تحریک عصبی و پیامهای مراکز مختلف مغز نیز در تنظیم کار هیپوتالاموس نقش دارند.
ساختمان بافت هیپوفیز پیشین
هیپوفیز پیشین آدنوهیپوفیز) دارای سه نوع یاخته ترشحی اسیدوفیل یا ائوزینوفيل ، بازوفیل و كروموفوب است. گروه نخست با رنگهای اسیدی مانند انوزین رنگ میگیرند گروه دوم رنگهای قلیایی را به خود جذب می کنند و کروموفوبها هیچ کدام از این دو نوع رنگ را به خود نمی گیرند. یاخته های اسیدوفیل هورمونهای رشد و پرولاکتین را میسازند. یاخته های بازوفیل سازنده هورمونهای محرک فولیکولی (FSH)، لوتئینی (LH)، تیروئید و بخش قشری غده فوق کلیوی آدرنو کورتیکوتروپین هستند هورمونهای هیپوفیز پیشین عبارت اند از:
۱. هورمون رشد
این هورمون یک پروتئین کوچک است که از نظر ساختمان شیمیایی با هورمون پرولاکتین شباهت زیاد دارد هورمون رشد در کبد و احتمالاً بافتهای دیگر اثر کرده باعث ساخته شدن پپتیدهایی به نام سوماتو مدین می شود و سوما تو مدین رشد استخوانها را افزایش میدهد؛ بنابراین اثر هورمون رشد در استخوانها به صورت غیر مستقیم است. ترشح هورمون رشد تحت تأثير هورمونهای آزاد کننده و مهار کننده هیپوتالاموس تنظیم می شود. گرسنگی و کاهش قند خون ورزش و افزایش غلظت اسیدهای آمینه در خون و برخی مواد مانند نوراپی نفرین، سروتونین و دوپامین ترشح هورمون رشد را افزایش میدهند. ترشح هورمون رشد در خواب آهسته (NREM) بیش از بیداری است. اعمال اصلی هورمون رشد در بدن تشدید پروتئین سازی در یاخته ها و بالا بردن جذب کلسیم افزایش باز جذب فسفر در لوله های کلیوی افزایش تجزیه مواد چربی و بالا بردن گلوکز خون است.
ناهنجاریهای مربوط به هورمون رشد: کمبود هورمون رشد در کودکان باعث خرد پیکری یا کوتولگی هیپوفیزی میشود. در این بیماری که در پسران بیش از دختران دیده میشود قد کوتاه میماند ذخایر چربی بدن افزایش می یابد و چهره در بزرگسالی پرچین و چروک میگردد بدن یک کوتوله هیپوفیزی به صورت هماهنگ ریز است ولی مغز او به طور طبیعی رشد یافته و هوش او نیز طبیعی است. در برخی کوتوله های افریقایی با آنکه ترشح هورمون رشد و سوماتومدین طبیعی است به علت عدم حساسیت بافتهای بدن به این مواد رشد طبیعی صورت نمی گیرد. افزایش غیر طبیعی هورمون رشد در کودکان باعث غول پیکری و در بزرگسالان باعث آ کرومگالی میشود در غول پیکری رشد استخوانهای دراز به طور غیر عادی زیاد میشود و قد فرد از ۲ متر تجاوز میکند این افراد در برابر بیماریهای عفونی بسیار آسیب پذیرند و معمولاً عمری طولانی ندارند در آکرومگالی رشد عرضی استخوانها به خصوص در دستها و چهره از حد عادی بیشتر ولی قد طبیعی است. در این افراد افزایش قطر آرواره پایین باعث برآمدگی آن به بیرون می شود. وجود تومورهای ترشح کننده هورمون رشد در هیپوفیز پیشین و ندرتاً وجود تومورهای هیپوتالاموسی که باعث افزایش هورمون محرک رشد میشود، علل اصلی ایجاد آکرومگالی است برای درمان آکرومگالی از جراحی و برداشتن تومورها و با تجویز سوماتو استاتینها که مانع ترشح هورمون رشد می شوند استفاده می کنند.
۲. پرولاکتین
این هورمون که به نامهای لاکتوژن شیرزا) و ماموتروپین محرک غدد پستان نیز خوانده میشود باعث تحریک و فعال شدن غدد ترشح کننده شیر در پستانها میشود در یاخته های برخی اندامهای دیگر از جمله کبد، کلیه ها و غدد تناسلی نیز گیرنده های پرولاکتین شناسایی شده اند. بنابراین پرولاکتین احتمالاً اعمال متعدد ناشناخته دیگری نیز در بدن انجام می دهد. مقدار هورمون پرولاکتین در خون زنان بیش از خون مردان است و عمل این هورمون در مردان هنوز روشن نشده است. پرولاکتین در خون زن باردار از هفته پنجم بارداری به بعد به تدریج افزایش می یابد و در صورتی که مکیدن شیر از پستانها صورت نگیرد ۲ تا ۳ هفته پس از زایمان به حد عادی باز می گردد. مکیدن شیر از پستانها موجب تحریک هیپوتالاموس میشود که این امر خود باعث ترشح پرولاکتین و ادامه آن میگردد. علت ترشح نشدن شیر در دوران بارداری وجود مقدار زیاد استروژن و پروژسترون در خون زن باردار است که اگر چه به رشد و تکامل ساختمان بافتی پستانها کمک میکند ترشح شیر را مهار میسازد. پس از زایمان به علت قطع ترشح هورمونهای استروژن و پروژسترون به وسیله جفت و جسم زرد اثر بازدارنده آنها از بین میرود و ترشح پرولاکتین آغاز میشود.
۳. هورمونهای محرک غدد ( تروپیک)
بخش پیشین غده هیپوفیز چهار هورمون مختلف ترشح میکند که هر کدام در ترشح یکی از غدد درون ریز اثر می گذارد:
- الف) هورمون تحریک کننده تیروئید (تیروتروپین): اندام هدف این هورمون غده تیروئید است. اثر تیروتروپین در تیروئید باعث افزایش تعداد و قطر یاخته های تیروئید و تشدید جذب ید و ترشح هورمونهای یددار آنها می شود. مقدار ترشح هورمون محرک تیروئید بستگی به مقدار هورمون تیروکسین در خون دارد و یک بازخورد منفی با واسطه هیپوتالاموس و هیپوفیز میزان تیروکسین خون را ثابت نگه می دارد. سرما عامل دیگری برای افزایش ترشح تیروتروپین است.
- ب) هورمون محرک بخش قشری غده فوق کلیه (آدرنو کورتیکوتروپین یا ACTH): این هورمون با اثر در بخش قشرى غده فوق کلیه باعث افزایش ترشح هورمون کورتیزول میشود در فرد سالم ترشح هورمون محرک بخش قشری غده فوق کلیه در اوقات شبانه روز فرق میکند و میزان آن در صبح به حداکثر و در پایان روز به حداقل خود میرسد در بیماری کوشینگ که مربوط به افزایش غیر عادی ترشح این هورمون است مقدار هورمون همواره در حد بالایی در خون باقی می ماند و سیستم ایمنی بدن به تدریج دچار ضعف میشود. در این حالت بازخورد منفی مربوط به اثر افزایش کورتیزول در کاهش دادن ترشح هورمون محرک بخش قشری غده فوق کلیه عمل نمی کند.
- (ج) گونادوتروپینها: هورمون محرک فولیکولی (FSH) که در بافت زاینده سلولهای جنسی بیضه ها و تخمدانها اثر میکند و هورمون دیگری که در زنان هورمون جسم زرد یا لوتئینی (LH) و در مردان هورمون محرک یاخته های بینابینی (ICSH) خوانده میشود گونادوتروپین نام دارند در مرد هورمون FSH باعث کامل شدن زایش اسپرماتوزوئیدها یاخته های جنسی نر میشود و هورمون محرک یاخته های بینابینی (ICSH) یاخته های هورمون ساز بیضه ها را که بینابینی یا لیدیگ خوانده میشوند تحریک کرده ترشح تستوسترون را در آنها افزایش میدهد. نقش هورمونهای گونادوتروپین در زن بیش از مرد است و بلوغ و ایجاد دوره ماهانه جنسی و فعال شدن تخمدان به وسیله این هورمونها صورت می گیرد. هورمون محرک فولیکولی باعث رشد و تکامل فولیکولهای تخمدان و ساخته شدن تخمک می شود و هورمون جسم زرد لوتئینی) نیز برای کامل شدن تخمک و آزاد شدن آن از فولیکول رسیده ضرورت دارد.
۴. هورمون محرک ملانوسیتها
این هورمون در انسان به میزان بسیار کم ترشح می شود. در دوزیستان و خزندگان هورمون محرک ملانوسیتها با اثر در یاخته های رنگدانه دار پوست (ملانوسیتها) باعث تغییر رنگ پوست از روشن به تیره می شود که علت آن تغییر شکل رنگدانه ملانین در یاخته هاست رنگ پوست بسیاری از دوزیستان و خزندگان در نور و تاریکی تغییر میکند و حیوان به رنگ محیط در می آید. هورمون محرک ملانوسیتها یکی از عوامل این تغییر است.
۵. هورمونهای هیپوفیز پشتی ( نوروهیپوفیز)
دو نوروهورمون به نامهای اکسی توسین و ضد ترشح ادرار وازوپرسین در هیپوفیز پشتی وارد خون میشوند. اکسی توسین از نظر شیمیایی یک پلی پپتید است که باعث انقباض رحم و راه اندازی زایمان و همچنین خروج شیر از غدد شیر ساز پستانها می شود. نورونهای هسته فرابطنی هیپوتالاموس بیشترین مقدار این هورمون را میسازد و در درون آکسونها به نوروهیپوفیز میفرستد ترشح این هورمون به خون زن باردار در ساعات آخر بارداری و هنگام زایمان بسیار افزایش می یابد و علت آن تحریک گیرنده های گردن رحم بر اثر پایین آمدن نوزاد است. اکسی توسین با منقبض کردن عضلات دیواره رحم باعث زایمان میشود پس از زایمان مقدار اکسی توسین در خون دوباره کاهش می یابد. در مواردی که ترشح اکسی توسین در هنگام زایمان کافی نیست با تزریق آن به خون باعث تسهیل زایمان میشوند عمل دیگر اکسی توسین اثر در ماهیچه های صاف غدد پستان است که به خروج شیر کمک می کند. تحریک گیرنده های نوک پستانها در هنگام مکیدن نوزاد از طریق هپیوتالاموس باعث ادامه ترشح اکسی توسین میشود و اکسی توسین عمل پرولاکتین را کامل می کند. تغذیه با شیر مادر پس از زایمان باعث ادامه ترشح اکسی توسین میشود و این هورمون رحم مادر را منقبض کرده باعث بازگرداندن آن به حالت قبل از بارداری می شود. در خون مردان نیز مقداری اکسی توسین وجود دارد که عمل آن هنوز مشخص نشده است.
هورمون ضد ترشح ادرار آنتی دیورتیک به علت اثری که در تنگ کردن رگها و بالا بردن فشار خون دارد و از وپرسین نیز نامیده میشود بیشترین میزان این هورمون به وسیله نورونهای هسته های فوق بصری هیپوتالاموس ساخته شده، مانند اکسی توسین با یک پروتئین حامل به نام نوروفیزین ترکیب میشود و همراه با آن به درون آکسونها سیر کرده به هیپوفیز پسین میرسد و از انتهای آکسونها خارج می شود و وارد خون میگردد. هسته های فوق چلیپایی سوپرا کیا سماتیک و فرابطنی هیپوتالاموس نیز در ترشح واز و پرسین شرکت دارند هر کدام از دو هورمون اکسی توسین و واز و پرسین دارای نوروفیزین خاص خود هستند. ساخته شدن هورمون آنتی دیورتیک با مقدار آب بدن و تحریک گیرنده های دیواره دهلیزها و آئورت و سرخرگها ارتباط دارد نورونهای هسته فوق بصری دارای گیرنده هایی هستند که نسبت به فشار اسمزی حساسیت دارند و هرگاه آب بدن از حد طبیعی کمتر شود تحریک شده و از وپرسین ترشح میکنند کاهش فشار خون نیز از طریق گیرنده های دیواره آئورت و سرخرگهای سر باعث افزایش ترشح این هورمون می شود. هورمون آنتی دیورتیک یک پلی پیتید است که در نفرونها لوله های ترشح کننده ادرار اثر کرده باز جذب آب را در آنها افزایش میدهد و در نتیجه از دفع اضافی آب جلوگیری میکند در هنگام افزایش فشار خون از ترشح این هورمون کاسته میشود و کلیه ها با دفع آب بیشتر از حجم خون می کاهند و فشار را پایین می آورند آسیب دیدن نورونهای سازنده این هورمون باعث دفع بیش از حد آب از کلیه ها میشود و بیماری دیابت بی مزه را ایجاد می کند. در این بیماری مانند بیماری دیابت واقعی مرض قند حجم ادرار بسیار زیاد می شود، ولی برخلاف آن در ادرار گلوکز یافت نمیشود علت دیابت بی مزه ممکن است کاهش و از وپرسین یا حساس نبودن یاخته های دیواره لوله های ادراری نسبت به این هورمون باشد. ضربه های مغزی عفونت و سرطان هسته های فوق بصری هیپوتالاموس و زمینه های وراثتی ممکن است باعث بیماری دیابت بی مزه شوند.
در غدد جنسی و بخش قشری غدد فوق کلیه هورمونهای وازوپرسین و اکسی توسین و در غده تیموس هورمون اکسی توسین وجود دارد که اعمال آنها هنوز مشخص نشده است.
غده کاجی (پینه آل) یا صنوبری
در زیر نیمکره های مخ و در بین دو برجستگی جلویی از برجستگیهای چهارگانه مغز میانی، غده کوچکی قرار دارد که به علت شباهت به کاج غده پینه آل نامیده می شود. این غده اپی فیز و در مهره داران خونسرد چشم سوم نیز خوانده می شود. غده کاجی از دومین حباب عصبی جنین (دیانسفال به وجود می آید هورمون غده کاجی به نام ملاتونین در بعضی از مهره داران خونسرد باعث روشن شدن رنگ پوست می شود. اثر این هورمون عکس هورمون محرک ملانوسیتهاست و این دو هورمون در تیره و روشن کردن رنگ پوست این جانوران شرکت دارند در نوزاد انسان غده کاجی نسبتاً بزرگ است، ولی قبل از بلوغ به مقدار زیادی تحلیل می رود. ملاتونین از تأثیر یک آنزیم ویژه غده کاجی در سروتونین به وجود می آید. تاریکی فعالیت این آنزیم را افزایش داده تبدیل سروتونین به ملاتونین را تشدید می کند؛ به همین دلیل شدت ترشح ملاتونین دارای تناوبی شبانه روزی است و این تناوب به تحریک گیرنده های بینایی شبکیه مربوط میشود کارهای شناخته شده غده کاجی در انسان به تأخیر انداختن بلوغ و افزایش ترشح آلدوسترون از بخش قشری غده فوق کلیوی است. غده کاجی را یکی از ساعتهای زیستی بدن نیز می دانند که در تنظیم پدیده های تناوبی شرکت دارد.
غده تیروئید
غده تیروئید به وزن تقریبی ۲۰ گرم در جلو نای و زیر حنجره قرار گرفته و از دو لوب راست و چپ ساخته شده که به وسیله یک رابط میانی که بر روی سومین حلقه غضروف نای واقع است به یکدیگر اتصال دارند لوب راست کمی بزرگ تر از لوب چپ است. تیروئید با لوبهایی به طول ۴ تا ۵ سانتی متر و عرض و ضخامت ۲ سانتی متر از غدد نسبتاً درشت درون ریز بدن است. این غده در ماه دوم دوره جنینی از یک فرورفتگی در کف حلق به وجود می آید و به تدریج شروع به ترشح هورمون می کند.
ساختمان یافتی تیروئید
بافت تیروئید به رنگ قرمز تیره است و از بیش از یک میلیون انگورک (آسینی) یا فولیکولهای بسته ساخته شده که قطر هر کدام ۱۵۰ تا ۳۰۰ میکرون است. دیواره هر فولیکول از یک ردیف بافت پوششی مکعبی ساخته شده و فضای درون فولیکول از ماده ای به نام کولوئید تیروئید پر شده است. این ماده که به وسیله یاخته های دیواره فولیکول ساخته می شود یک پروتئین به نام تیروزین - تیرو گلوبولین است. فولیکولهای بسته تیروئید در مجموعه های ۲۰ تا ۴۰ فولیکولی به نام لوبول قرار گرفته اند. در بافت تیروئید و در بین فولیکولهای بسته تعدادی یاخته دیگر نیز به نام سلولهای پارافولیکولی وجود دارند که هورمون فرعی تیروئید (کلسی تونین را میسازند انشعابات رگهای خونی در بافت تیروئید بسیار گسترده است که خون رسانی به بافت تیروئید و ورود هورمونهای تیروئید به خون را آسان می کند شاخه ای از اعصاب سمپاتیک گردنی و پاراسمپاتیک عصب واگ) به تیروئید می رسد.
هورمونهای تیروئید
تیروئید دو نوع هورمون اصلی یددار) و فرعی ترشح می کند که به ترتیب به وسیله یاخته های دیواره فولیکولها و یاخته های پارا فولیکولی ساخته می شوند هورمونهای اصلی تیروئید شامل تیروکسین (تتراید و تیرونین) و تری ید و تیرونین و به مقدار جزئی چند هورمون یددار دیگر است. تیروکسین به علت دارا بودن چهار اتم ید T و تری یدوتیرونین به علت داشتن سه اتم ید، خوانده می شود. یاخته های دیواره فولیکولها از تیروزین که یکی از اسیدهای آمینه موجود در خون است، پروتئینی به نام تیرو گلوبولین را میسازند و آن را در فضای وسط فولیکول انبار میکنند. این ماده پس از ترکیب باید ابتدا به مونوید و تیروزین و سپس به دی یدوتیروزین و بالاخره به تری یدوتیرونین و تتراید و تیرونین یا تیروکسین تبدیل میشود. در حدود ۹۰ درصد هورمونهای تیروئید را تیروکسین تشکیل می دهد یاخته های دیواره فولیکولها با استفاده از انتقال فعال، ید را از خون می گیرند و به داخل کولوئید پمپاژ میکنند و برای ساختن T و T به کار می برند. مقدار زیادی از این هورمونهای یددار به صورت ذخیره در کولوئید تیروئید وجود دارد، به طوری که اگر ساخته شدن هورمونهای یددار تیروئید متوقف شود اثر آن تا چند ماه ظاهر نمی شود. تیروکسین و تری ید و تیرونین پس از ورود به خون با پروتئینهای پلاسما ترکیب گردیده به بافتهای بدن میرسند و در بافتها دوباره از پروتئینهای حامل خود جدا شده وارد یاخته ها میشوند.
تنظیم ترشح هورمونهای یددار تیروئید
ترشح هورمونهای یددار تیروئید با یک بازخورد منفی ناشی از مقدار این هورمونها در خون تنظیم می شود. کاهش مقدار تیروکسین در خون باعث افزایش ترشح هورمون تحریک کننده تیروئید (تیروتروپین در هیپوفیز پیشین میشود و این ماده فعالیت تیروئید را افزایش میدهد. با بالا رفتن تیروکسین در خون هیپوفیز پیشین مهار شده ساخته شدن هورمون محرک تیروئید کاهش می یابد. افزایش یا کاهش تیروکسین در خون در هیپوتالاموس نیز اثر دارد و باعث کم یا زیاد شدن هورمون هیپوتالاموسی آزاد کننده تیروتروپین میشود ولی اثر تنظیم کننده هیپوتالاموس در هورمونهای تیروئید، بیشتر در نقشهای عصبی و سرما و حالات اضطراب و هیجان ظاهر میشود.
عمل هورمونهای یددار تیروئید
این هورمونها در همه سلولهای بدن اثر می کنند. هورمونهای تیروئید بعد از ورود به درون سلولها به گیرنده های هسته ای در اسید در کسی ریبونوکلئیک متصل شده نسخه برداری تعداد زیادی از ژنها را تحریک یا مهار میکنند و در نتیجه موجب تغییر در عملکرد آنزیمها و کار سلول می شوند. به علت طولانی بودن این روند اثر هورمونها با چند ساعت تأخیر ظاهر می شود ولی تا چند روز ادامه می یابد. دو عمل اصلی آنها افزایش سوخت و ساز (متابولیسم سلولها و تشدید رشد و نمو آنهاست. هورمونهای مذکور تنفس سلولی را شدیدتر کرده گرمای تولید شده را افزایش میدهند و ساخته شدن اسید ریبونوکلئیک و پروتئینها را شدت بخشیده اثر هورمون رشد را تشدید می کنند. این هورمونها سرعت جذب کربوهیدراتها در لوله گوارش و جذب گلوکز به وسیله یاخته های بدن را افزایش میدهند و سوختن چربیها را در یاخته ها شدت می بخشند و تراکم کلسترول تری گلیسرید و فسفولیپیدها را در خون پایین می آورند. افزایش ضربان قلب و برون ده قلب تشدید حرکات لوله گوارش و ترشح شیره های آن و تشدید فعالیت عصبی و عضلانی از دیگر آثار این هورمونهاست. مجموعه این تغییرات با افزایش مقدار آنزیمها و تعداد میتوکندریها در یاخته های بدن همراه است.
کم کاری و پرکاری تیروئید
کم کاری تیروئید را هیپوتیروئیدیسم و پرکاری آن را هیپرتیروئیدیسم می خوانند هیپوتیروئیدی شدید در دوره جنینی و نخستین سالهای پس از تولد به علت کاهش رشد مغز و بدن باعث یک نوع عقب ماندگی ذهنی همراه با کوتولگی میشود که به آن کرتینیسم گفته می شود. کم کاری تیروئید در افراد بالغ عارضه دیگری به نام میکزودم ایجاد می کند که نشانه های آن خستگی کند ذهنی کاهش ضربان قلب خواب آلودگی دائم، افزایش وزن، یبوست کند شدن تکلم و خیز (آماس) پوست به خصوص در پلکهاست. هیپوتیروئیدی علل متعدد دارد و یک نوع رایج آن که از تخریب غده به علت خودایمنی به وجود می آید، بیماری هاشی موتو خوانده می شود.

شکل ۴۷: تصویر یک بیمار مبتلا به میکزودم
با کم کاری تیروئید و کاهش هورمونهای آن بر مقدار ترشح تیروتروپین هیپوفیز افزوده میشود که نتیجه آن افزایش تعداد و حجم یاخته ها و بزرگ شدن تیروئید (گواتر است. در افرادی که در رژیم غذایی آنان ید کافی وجود ندارد گواتر همراه با هیپوتیروئیدیسم پدید می آید؛ این عارضه گواتر آندمیک خوانده میشود. گواتر به هر نوع بزرگ شدن غیر طبیعی غده تیروئید گفته می شود که ممکن است با کاهش یا افزایش ترشح هورمون همراه باشد. هیپرتیروئیدیسم باعث رشد غیر طبیعی نمی شود ولی به علت بالا بردن متابولیسم باعث گرسنه بودن شخص و خوردن غذای بیشتر میگردد. با وجود این هیپرتیروئیدیسم اغلب با لاغری همراه است. بالا بودن تعداد ضربان قلب تحریک پذیری شدید، خشم غیر عادی و عدم تعادل عاطفی از نشانه های هیپرتیروئیدیسم است. هیپرتیروئیدیسم اغلب باعث برجسته شدن کره های چشم به طرف خارج (اگزوفتالمی) و خشکی قرنیه میشود.
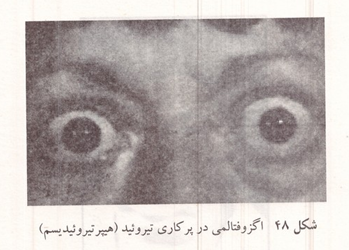
شکل ۴۸: اگزوفتالمی در پرکاری تیروئید (هیپرتیروئیدیسم)
یک نمونه دیگر بیماری با علت خود ایمنی از هیپرتیروئیدیسم بیماری گریوز یا باز دو است که به نام دو دانشمند قرن نوزدهم نام گذاری شده است. در این بیماری که در زنان شایع تر از مردان است در خون بیماران ایمونوگلوبولینهایی وجود دارد که باعث تحریک تیروئید و تولید هورمون بیشتر میشود. به وجود آمدن تومورهای ریز در هیپوفیز و عدم حساسیت هیپوفیز نسبت به هورمونهای تیروئید از علل دیگر هیپرتیروئیدیسم است.
هورمون فرعی تیروئید (کلسی تونین)
یک هورمون پلی پپتیدی است که به وسیله یاخته های پارا فولیکولی ترشح میشود. این یاخته ها در بین فولیکولهای تیروئید قرار دارند. کلسی تونین از بالا رفتن غیر عادی کلسیم خون جلوگیری می کند. افزایش کلسیم خون محرک اصلی ترشح کلسی تونین است. این هورمون فعالیت و زایش یاخته های استخوان خوار را کاهش و فعالیت یاخته های استخوان ساز را افزایش میدهد؛ علاوه بر آن جذب کلسیم را در روده کم کرده، دفع کلسیم را در ادرار بالا می برد.
غدد پاراتیروئید
در سطح پشتی غده تیروئید چهار غده کوچک دو در بالا و دو در پایین یافت می شود که غدد پاراتیروئید خوانده میشوند. گاهی تعداد آنها کمتر یا بیشتر از چهار غده است. غدد پاراتیروئید در بافت پیوندی خارج تیروئید قرار داشته ارتباطی با بافت ترشحی تیروئید ندارند. در انسان هر غده پاراتیروئید در حدود ۶ میلی متر طول ۳ میلی متر عرض و ۲ میلی متر ضخامت دارد. در ساختمان بافتی غدد پاراتیروئید علاوه بر یاخته هایی که ترشح پاراتورمون را بر عهده دارند یاخته های دیگری به نام اکسی فیل وجود دارند که عمل آنها نامعلوم است و احتمالاً سلولهایی هستند که قدرت ترشح خود را از دست داده و از هورمون خالی شده اند. تنظیم ترشح پاراتورمون به وسیله مقدار کلسیم خون به صورت یک بازخورد منفی صورت می گیرد.
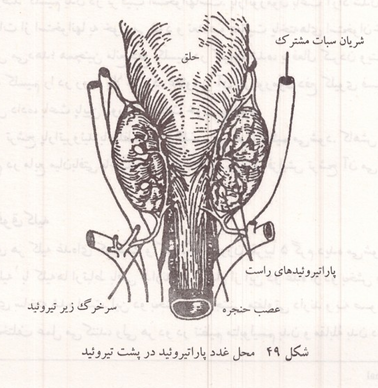
شکل ۴۹: محل غدد پاراتیروئید در پشت تیروئید
اعمال هورمون پاراتیروئید
پاراتورمون پروتئین کوچکی است که نقش کلی آن در بدن جلوگیری از کاهش کلسیم خون است. میزان طبیعی کلسیم خون ۹/۴ میلی گرم درصد است و کاهش آن به ۶ تا ۷ میلی گرم درصد باعث تحریک اعصاب و ایجاد اسپاسم و انقباض مداوم عضلات میشود که نتیجه آن خفگی ناشی از انقباض عضلات حنجره و قفسه سینه است. در جراحی غده تیروئید در انسان گاهی غدد پاراتیروئید آسیب میبینند و یا به طور غیر عمد برداشته می شوند. در کم کاری غدد پاراتیروئید کلسیم پلاسما کاهش و فسفات آن افزایش می یابد و تحریک پذیری اعصاب و عضلات بیشتر میشود. خارج کردن هر چهار غده پاراتیروئید در زمان کوتاهی باعث مرگ میشود که علت آن انقباض شدید و پیوسته عضلات است. کلسیم در اعمال مختلفی از جمله کار طبیعی اعصاب و عضلات متابولیسم استخوان انعقاد خون و نفوذ پذیری طبیعی غشای یاخته ها شرکت دارد و کاهش یا افزایش غیر طبیعی آن دارای آثار متعددی است. در حدود ۹۹ درصد کلسیم بدن در ترکیب استخوانهاست. پاراتورمون باعث آزاد شدن کلسیم و فسفات از استخوانها به خون میشود و تعداد و فعالیت یاخته های استخوان خوار را افزایش می دهد؛ همچنین مانع دفع کلسیم در کلیه ها شده با فعال کردن ویتامین D جذب کلسیم را در روده بالا میبرد. علاوه بر آن پاراتورمون دفع کلیوی فسفات را افزایش داده باعث پایین آوردن فسفات خون میشود. ترشح پاراتیروئید با غلظت یون کلسیم در خون تنظیم می شود. کاهش تراکم کلسیم در مایع میان بافتی باعث هیپرتروفی پاراتیروئید و افزایش ترشح آن می گردد.
غدد فوق کلیه
بر روی هر کلیه غده ای کوچک و کم رنگ به وزن تقریباً ۵ گرم دیده می شود. غدد فوق کلیه با کلیه ها ارتباط بافتی ندارند. هر کدام از این دو غده از دو بخش مرکزی و قشری ساخته شده است. این دو بخش منشأ جنینی متفاوتی دارند و به صورت دو غده مختلف عمل میکنند ولی هر دو در تنظیم متابولیسم بدن و مقابله بدن در برابر استرسها و حوادث خارجی شرکت دارند.
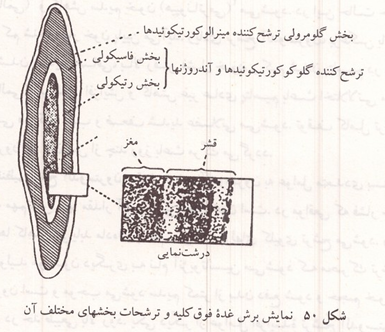
شکل ۵۰: نمایش برش غده فوق کلیه و ترشحات بخشهای مختلف آن
بخش قشری غده فوق کلیه
بخش قشری غده فوق کلیه از مزودرم جنین ساخته شده است و مانند یک غده مستقل عمل میکند. ساختمان بافتی آن از خارج به داخل شامل سه لایه است. لایه خارجی که نسبتاً نازک است گلومرولی خوانده می شود و سازنده هورمونهایی است که تنظیم مواد معدنی محیط داخلی بدن را بر عهده دارند. مینرالوکورتیکوئید لایه میانی که قطر آن زیادتر است فاسیکولی" و لایه داخلی که در مجاورت بخش مرکزی غده قرار دارد رتیکولی (مشبک) نام دارد. این دو بخش فاسیکولی و رتیکولی هورمونهایی را می سازند که در سوخت و ساز مواد قندی شرکت دارند. گلوکوکورتیکوئید کمی از هورمونهای جنسی نیز به وسیله این دو بخش ترشح می شوند.
مینرالوکورتیکوئیدها
همه هورمونهای بخش قشری غده فوق کلیه از نظر شیمیایی جزو استروئیدها هستند و از کلسترول ساخته میشوند. مینرالوکورتیکوئیدها که به وسیله ناحیه گلومرولی ترشح میشوند و مهمترین آنها آلدوسترون است عمل بسیار مهمی در ثابت نگه داشتن سدیم و پتاسیم محیط داخلی بدن دارند. عمل اصلی این هورمون اثر در کلیه هاست که باعث حفظ سدیم بدن و کمک به دفع پتاسیم از بدن می شود. اثر آلدوسترون در غدد عرق غدد بزاقی و لوله گوارش نیز به همین صورت است. اثر آلدوسترون در نفرونها باعث تشدید بازجذب سدیم و در نتیجه کاهش دفع آن در ادرار میشود. با کاهش دفع سدیم باز جذب آب نیز در این لوله ها افزایش می یابد. آلدوسترون از سوی دیگر دفع پتاسیم را در لوله های ادراری زیاد میکند. کمبود ترشح آلدوسترون در بدن باعث افزایش پتاسیم خون (هیپر کالمی) و کاهش سدیم خون (هیپوناترمی میشود. در این حالت حجم پلاسما کم شده فشار خون پایین می آید. زیادی ترشح آلدوسترون، برعکس باعث جمع شدن سدیم اضافی بالا رفتن فشار خون و کم شدن پتاسیم در بدن (هیپوکالمی) می شود. افزایش و کاهش غیر عادی پتاسیم باعث اختلالاتی مانند بی نظمی در کار قلب و ضعف شدید عضلانی می شود. توقف کامل ترشح آلدوسترون در بدن پس از چند روز باعث مرگ می گردد.
تنظیم ترشح آلدوسترون: مقدار ترشح آلدوسترون به عوامل متعددی بستگی دارد که مهمترین آنها مقدار آنژیوتانسین فعال خون است. در مواقعی که فشار خون در کلیه ها کاهش مییابد ماده ای به نام رنین از سلولهای کلیوی ترشح می شود. رنین باعث تولید هورمون دیگری به نام آنژیوتانسین می شود که محرک ترشح آلدوسترون است و موجب میشود سدیم کمتر از بدن دفع شود و حجم خون و فشار آن در حد طبیعی بالا رود. یکی دیگر از عوامل افزاینده ترشح آلدوسترون افزایش تراکم یون پتاسیم و کاهش تراکم یون سدیم در پلاسمای خون است. هورمون هیپوفیزی محرک بخش قشری غده فوق کلیه (ACTH) نیز ترشح آلدوسترون را بالا میبرد.
گلوکوکورتیکوئیدها
این هورمونها به علت نقشی که در سوخت و ساز گلوکز دارند به این نام خوانده شده اند. در حدود ۹۵ درصد فعالیت این هورمونها به وسیله کورتیزول صورت میگیرد. دو هورمون دیگر به نامهای کورتیکوسترون و كورتيزون نیز جزو همین گروه هستند. بیشترین مقدار کورتیزول خون به صورت ترکیب با آلبومین پلاسما و یک پروتئین دیگر پلاسما به نام ترانسکورتین است و فقط مقدار کمی کورتیزول آزاد در پلاسما یافت میشود.
عمل اصلی کورتیزول و سایر گلوکوکورتیکوئیدها تشدید گلوکونئوژنز، یعنی تبدیل مواد چربی و اسیدهای آمینه به گلوکز در کبد است. کورتیزول بخشی از اسیدهای آمینه عضلات و سایر بافتها را در پلاسما آزاد و ورود آنها را به یاخته های کبد تسهیل می کند و آنزیمهای لازم را برای تبدیل این مواد به گلوکز در یاخته های کبد افزایش میدهد. در گلو کونئوژنز از چربیها اسیدهای آمینه و لاکتات که از عضلات و سایر بافتها به کبد میرسد گلوکز ساخته میشود. کورتیزول مصرف یاخته ها را به استثنای یاخته های عصبی کمی کاهش داده از این راه نیز باعث بالا رفتن غلظت گلوکز در خون میشود؛ به همین دلیل افزایش ترشح کورتیزول ممکن است نوعی بیماری قند ایجاد کند که دیابت فوق کلیوی خوانده میشود. در حالات استرس عمل كورتيزول باعث تأمین منابع سوخت کافی برای یاخته های بدن می شود و اثر هورمونهای بخش مرکزی غده فوق کلیه را تقویت می کند. در زمان گرسنگی و کمبود گلوکز در بدن کورتیزول با آزاد ساختن چربیهای ذخیره ای بدن در خون و تشدید سوزاندن آنها در یاخته ها باعث کاهش مصرف گلوکز در بدن و تأمین انرژی مورد نیاز بدن از طریق مصرف چربیها میشود.
تنظیم ترشح كورتيزول: تنظیم ترشح کورتیزول و سایر گلوکوکورتیکوئیدها و آندروژنهای هورمونهای جنس نر غده فوق کلیه به وسیله هورمون آدرنو کورتیکوتروپین (ACTH) هیپوفیز پیشین صورت می گیرد که ترشح آن تحت تأثیر هورمون آزاد کننده هیپوتالاموس است. انواع حالات استرس، درد و ناراحتی روانی با اثر در هیپوتالاموس باعث تولید و آزادسازی مقدار زیاد کورتیزول در خون می شوند. وجود کورتیزول بالا در خون از راه بازخوردهای منفی این اثر هیپوتالاموس و هیپوفیز پیشین را مهار می کند.
کاربرد دارویی کورتیزول: از گلوکوکورتیکوئیدها به صورت دارویی در واکنشهای ناشی از حساسیت آلرژی) و عفونتهای مختلف و برخی انواع سرطان استفاده می شود. کورتیزول با نقشی که در جلوگیری از تخریب غشای لیزوزومهای یاخته ها دارد مانع تخریب بافتها شده با کم کردن نفوذ پذیری دیواره مویرگها التهاب را کاهش میدهد. مصرف طولانی و زیاد کورتیزول باعث عوارض جانبی شدیدی میشود که مهمترین آنها کاهش قدرت دفاعی بدن در برابر عفونتها به علت کاهش گلبولهای سفید خون و تحلیل بافت لنفاوی سختی دیواره سرخرگها و بالا رفتن فشار خون است.
هورمونهای جنسی غدد فوق کلیه
بخش قشری غده فوق کلیه در هر دو جنس نر و ماده مقدار کمی هورمون آندروژن استروژن و پروژسترون هورمونهای جنس ماده ترشح میکند که در حالت عادی اثر چندانی در بدن ندارند. افزایش غیر طبیعی ترشح آندروژن از غده فوق کلیه در زنها باعث بروز صفات ثانویه جنسی مذکر مانند بم شدن صدا رشد مو در صورت و بدن کاهش رشد پستانها، بزرگ شدن کلیتوریس و افزایش پروتئین ماهیچه ها و ضخیم شدن آنها می شود. این عارضه را سندروم آدرنوژنیتال می خوانند.
کم کاری و پرکاری قشر غده فوق کلیه
کم کاری قشر غده فوق کلیه که باعث کاهش مقدار کورتیزول و آلدوسترون در خون میشود بیماری آدیسون را به وجود می آورد. در این حالت مقدار قند خون به خوبی تنظیم نمی شود و قدرت دفاعی فرد بیمار در برابر استرس و بیماریهای عفونی کاهش می یابد. مقدار زیادی سدیم بدن از راه ادرار دفع میشود و در نتیجه حجم پلاسما کاهش یافته، فشار خون پایین می آید. پرکاری قشر فوق کلیه و همچنین مصرف زیاد و طولانی کورتیزول باعث بیماری کوشینگ میشود. در این حالت چربی در ناحیه تنه انبار می شود و در پاها کاهش می یابد صورت گرد و پف آلود شده قند خون بالا می رود و در صورت ادامه بیماری یاخته های بتا در لوزالمعده که سازنده انسولین هستند بر اثر فرسودگی ناشی از ترشح انسولین تحلیل میروند و بیماری قند ادامه می یابد. در بیماری کوشینگ واکنشهای ایمنی بدن به علت کاهش ساخته شدن پروتئینها ضعیف میشوند و بیمار در برابر عفونتها بسیار آسیب پذیر می گردد.
بخش میانی غده فوق کلیه
این ناحیه منشأ عصبی دارد و از اکتودرم جنین ساخته میشود و یک گره سمپاتیک تغییر شکل یافته محسوب می گردد. ترشح هورمونهای این بخش به وسیله اعصاب سمپاتیک تنظیم میشود. این هورمونها شامل تقریباً ۸۰ درصد اپی نفرین (آدرنالین) و ۲۰ درصد نوراپی نفرین نورآدرنالین) هستند که به وسیله دو نوع یاخته ترشح میشوند. این مواد همان انتقال دهنده هایی هستند که در اعصاب سمپاتیک وجود دارند. ترشح بخش مرکزی غده فوق کلیه در حالات هیجانی و استرس افزایش یافته بدن را برای مقابله با خطر آماده می سازد. افزایش اپی نفرین و نوراپی نفرین در خون متابولیسم بدن را به سرعت بالا برده، قطر رگهای مغز، قلب و عضلات را زیاد و قطر رگهای پوست و کلیه ها را کم می کند. هوشیاری بیشتر میشود و چربی خون بالا رفته سوخت لازم برای مصرف انرژی بیشتر تأمین می شود و قدرت عضلات افزایش مییابد. قطر مجاری تنفس بیشتر میشود و تنفس بهتر صورت میگیرد. عمل اپی نفرین و نوراپی نفرین در اکثر بافتها مشابه یکدیگر است و هر دو به صورت مداوم و به مقدار کم ترشح می شوند، ولی تحت تأثیر پیامهای سمپاتیک ترشح آنها افزایش مییابد. در یک بیماری به نام فئوکروموسیتوم به علت وجود تومورهای ریز در بخش میانی غده فوق کلیه ترشح به طور دائمی افزایش یافته باعث بالا رفتن فشار خون و بروز حالات روانی بی قراری و اضطراب می گردد.
نقش غده فوق کلیه در استرس
عوامل استرس زا تعادل و سلامت جسمی و روانی را تهدید میکنند. مغز در برابر عوامل با ارسال پیامهایی مراکز عصبی سمپاتیک و غدد فوق کلیه را فعال میسازد که اولین نتیجه آن افزایش اپی نفرین و نوراپی نفرین در خون و آماده شدن بدن برای مقابله با عامل استرس زا یا فرار از آنهاست. در این حالت هیپوتالاموس به وسیله مواد آزاد کننده ای که به هیپوفیز پیشین می فرستد ترشح آدرنو کورتیکوتروپین را بیشتر کرده، باعث افزایش ترشح کورتیزول می شود. بعضی استرسها زودگذر بوده به سرعت رفع میشوند و ثبات محیط داخلی بدن دوباره برقرار میشود ولی برخی عوامل دیگر ناراحت کننده ممکن است به مدت طولانی و گاهی سالها باقی بمانند و باعث اضطراب و تنش عصبی پایدار شوند. یکی از فیزیولوژی دانان به نام سلیه واکنش بدن را به این گونه عوامل استرس زا و انطباق آن با این عوامل را به سه مرحله تقسیم کرده که اولین مرحله آن واکنش اعلام خطر است. در این مرحله بخش مرکزی غده فوق کلیه فعال می شود و با ایجاد تغییراتی که قبلاً ذکر شده اند بدن را برای جنگ یا گریز آماده می سازد. در صورتی که استرس همچنان ادامه یابد مرحله دوم آغاز می شود که واکنش مقاومت و سازمان دهی است. در این مرحله متابولیسم و فشار خون همچنان بالا باقی میمانند و تجزیه پروتئینها افزایش یافته بر میزان هورمونهای رشد تیروکسین، آلدوسترون و کورتیزول در خون افزوده میشود. در صورتی که استرس ادامه یابد مرحله سوم که واماندگی است آغاز میگردد و طی آن واکنشهای دفاعی و انطباقی بدن به شکست می انجامند و هورمونهای غده فوق کلیه نیز کارایی خود را از دست میدهند. در این مرحله آثار جانبی افزایش مزمن کورتیزول در خون ظاهر می شود. بالا بودن مداوم فشار سرخرگی و چربی خون و احتمال بروز سختی دیواره سرخرگها و زخمهای معده و دوازدهه و کاهش واکنشهای ایمنی بدن از جمله این عوارض است.
غده لوزالمعده
پانکراس يا لوزالمعده غده کشیده مختلطی است در زیر معده به وزن تقریبی ۸۰ گرم که یک سر آن قطورتر است و به وسیله بخش خمیده دوازدهه احاطه می شود. ترشحات برون ریز آن شیره لوزالمعده است که از انگورکهای آن ترشح شده، به دوازدهه میریزد. در ساختمان بافتی لوزالمعده در بین انگورکها مجموعه های یاخته ای دیگری به نام جزایر لانگرهانس دیده میشوند که مجرای ترشحی خارجی ندارند و بخش درون ریز لوزالمعده محسوب میشوند و هورمونهای خود را به رگهای خونی وارد میکنند. در هر جزیره لانگرهانس سه نوع یاخته آلفا، بتا و دلتا وجود دارد که به ترتیب هورمونهایی به نام گلوکاگن انسولین و سوماتوستاتین را می سازند و به خون میریزند. سوماتوستاتین ترشح سایر هورمونها از جمله هورمونهای رشد گلو کاگن و انسولین را کاهش میدهد. این هورمون در هیپوتالاموس و برخی بافتهای دیگر بدن نیز ترشح میشود. انسولین و گلو کاگن در تنظیم قند خون شرکت دارند.
اعمال انسولین و گلو کاگن
اکثر یاخته های جزایر لانگرهانس از نوع بتا هستند که انسولین ترشح میکنند. انسولین یک هورمون پروتئینی با آثار متعدد است. اعمال اصلی انسولین جلوگیری از تجزیه گلیکوژن به گلوکز تسهیل ورود گلوکز به یاخته های بدن و ساخته شدن گلیکوژن افزایش مصرف گلوکز، تبدیل گلوکز اضافی کبد به اسیدهای چرب مهار گلوکونئوژنز در کبد تبدیل اسیدهای چرب به تری گلیسرید و ذخیره کردن آنها در بافت چربی جلوگیری از تجزیه تری گلیسریدها کمک به انتقال فعال اسیدهای آمینه به درون یاخته ها، کمک به ساخته شدن پروتئینهای جدید و جلوگیری از تجزیه پروتئینهاست. پس از جذب غذا در روده گلوکز خون بالا می رود و ترشح انسولین استفاده از گلوکز و ذخیره شدن آن را در بافتها افزایش میدهد. قسمتی از گلوکز در کبد به گلیکوژن تبدیل میشود و در فاصله بین غذاها که ترشح انسولین کاهش می یابد گلیکوژن به وسیله آنزیمها به گلوکز تجزیه شده وارد خون میگردد و غلظت خون را ثابت نگه می دارد. انسولین در ورود گلوکز به نورونهای مغز اثر چندانی ندارد؛ زیرا این یاخته ها به طور طبیعی نسبت به گلوکز نفوذ پذیرند. تنها بخشی از مغز که نورونهای آن برای ورود گلوکز نیاز به انسولین دارند مرکز سیری در هیپوتالاموس است. یاخته های لوله های ادراری در کلیه ها نیز میتوانند بدون وجود انسولین گلوکز را جذب کرده، انرژی مورد نیاز خود را از آن به دست آورند.
گلوکاگن عکس انسولین عمل میکند تجزیه گلیکوژن را به گلوکز در کبد افزایش میدهد و گلوکونئوژنز را تسهیل میکند. تجزیه پروتئینهای بافتها و وارد کردن اسیدهای آمینه به کبد برای تبدیل شدن به گلوکز افزایش مصرف اسیدهای چرب برای تولید انرژی افزایش ترشح صفرا، کاهش ترشح اسید معده و افزایش قدرت قلب از دیگر اعمال گلوکاگن است.
تنظیم ترشح انسولین و گلوکاگن
ترشح انسولین بر اثر افزایش قند خون و اسیدهای آمینه و هورمونهای رشد ،گلوکاگن کورتیزول استروژن، پروژسترون و هورمونهای لوله گوارش افزایش مییابد. کاهش قند خون گرسنگی، فعالیت عضلانی، عوامل استرس زا و سوماتوستاتین ترشح انسولین را کاهش میدهند. ترشح گلوکاگن تحت تأثیر کاهش قند خون افزایش غلظت اسیدهای آمینه در خون گرسنگی، ورزش و عوامل استرس زا افزایش مییابد. سوماتوستاتین و افزایش قند و چربی خون در ترشح گلوکاگن اثر مهار کننده دارند.
دیابت شیرین
در بیماری قند یا دیابت شیرین که ممکن است به علل ارثی یا محیطی ایجاد شود یاخته ها نمیتوانند گلوکز مورد نیاز خود را به حد کافی از خون دریافت کنند که در نتیجه مقدار گلوکز خون بالا رفته بخشی از آن از راه ادرار دفع می گردد و یاخته های بدن برای به دست آوردن انرژی از ذخایر چربی خود استفاده می کنند. در این حالت مقدار اسیدهای چرب در خون بالا می رود تا مواد غذایی لازم را برای تولید انرژی فراهم کند. بالا بودن مستمر اسیدهای چرب در خون به سختی دیواره سرخرگها منجر میشود و مصرف زیاد چربیها باعث اسیدی شدن محیط داخلی بدن (اسیدوز) میگردد که خطرناک است. کمبود انسولین، مصرف پروتئینها را نیز افزایش میدهد و بخشی از این مواد به کبد منتقل شده، به گلوکز تبدیل می گردد که سودی برای بیمار ندارد. به این ترتیب فرد مبتلا به دیابت با وجود اشتهای زیاد لاغر و فرسوده میشود. دفع قند و مواد حاصل از سوختن چربیها در کلیه ها باعث افزایش دفع آب میشود که نتیجه آن افزایش حجم ادرار و تشنگی مفرط و پرنوشی است. در بعضی حالات بیماری قند انسولین به میزان کافی ساخته و آزاد می شود ولی یاخته های هدف حساسیت خود را نسبت به آن از دست داده اند و نمی توانند انسولین را مصرف کنند. دیابت فرد را در برابر بسیاری از بیماریها آسیب پذیر میکند. کوری و بیماریهای قلبی و کلیوی شایع ترین عوارضی است که بر اثر ابتلا به این بیماری پدید می آید. با توجه به اینکه انسولین یک پروتئین است و در لوله گوارش هضم و تجزیه میشود نمی توان از آن به صورت خوراکی در بیماران مبتلا به دیابت استفاده کرد.
غدد جنسی
غدد جنسی شامل بیضه ها و تخمدانها هستند. این غدد از نوع مختلط بوده، علاوه بر ساختن یاخته های جنسی هورمونهایی را نیز ترشح میکنند و به خون می ریزند. غدد جنسی پس از به وجود آمدن در دوره جنینی به علت وجود گونادوتروپینهای بدن مادر هورمون می سازند، ولی پس از تولد تا زمان بلوغ غیر فعال می شوند. این غدد در هنگام بلوغ بر اثر ترشح هورمونهای گونادوتروپین هیپوفیز فعال میشوند و تراکم هورمونهای جنسی در خون بالا میرود. بلوغ و بروز صفات جنسی ثانویه در زن و مرد و به وجود آمدن دوره های ماهانه در جنس ماده تحت تأثیر این هورمونها صورت می گیرد.
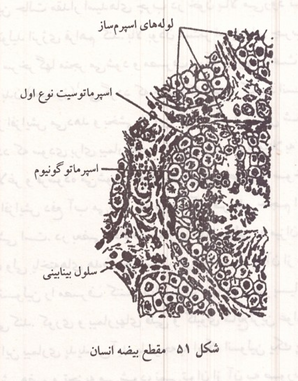
شکل ۵۱: مقطع بیضه انسان
دستگاه تناسلی نر شامل بیضه ها و مجاری خروج اسپرم است. هر بیضه در حدود ۹۰۰ لوله منی ساز پیچ خورده دارد که طول متوسط هر یک از آنها ۰/۵ متر است. اسپرم تولید شده در این لوله ها جمع شده وارد لوله مارپیچی دیگری به نام اپیدیدیم میشود و سپس از راه مجرای برنده به جلو می رود. در ادامه مسیر ترشحات غده پروستات و دو کیسه منی که در دو طرف آن قرار دارند بر آن افزوده میشود. مجرای برنده قبل از پروستات قطر بیشتری داشته، ناحیه ای به نام آمپول را به وجود می آورد و با گذشتن از درون تنه غده پروستات به پیشابراه وارد می شود. در طول پیشابراه نیز غدد ریزی وجود دارند که ترشحات آنها (موکوس) به لغزندگی دیواره آن کمک میکند. (شکل ۵۲)
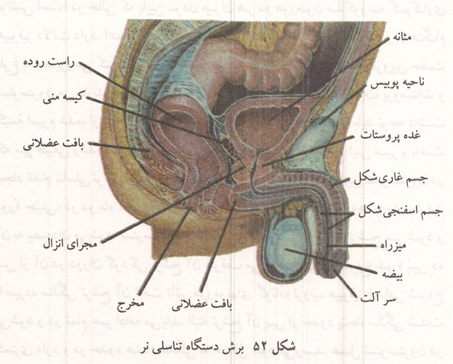
شکل ۵۲: برش دستگاه تناسلی تر
ترشح درون ریز بیضه ها
هورمونهای جنسی نر را با نام کلی آندروژن می خوانند که مهمترین آنها تستوسترون است و مقدار زیادی از آن در بافتهای هدف به هورمون فعال تری به نام دی هیدرو تستوسترون تبدیل میشود. تستوسترون به وسیله یاخته های لیدیگ یا بینابینی که در فواصل بین لوله های اسپرم ساز بیضه ها قرار دارند و در حدود ۲۰ درصد وزن بیضه بالغ را تشکیل میدهند ساخته میشود. ترشح تستوسترون به وسیله هورمون لوتئینی (LH) هیپوفیز پیشین تنظیم میشود و یک بازخورد منفی بین تستوسترون و هورمون لوتئینی وجود دارد که با افزایش تستوسترون در خون از ترشح هورمون لوتئینی کاسته میگردد و با کاهش تستوسترون در خون بر ترشح آن افزوده می شود. در پزشکی میتوان از تنظیم بازخوردی هورمونها برای تشخیص علت ناهنجاریهای هورمونی استفاده کرد؛ به عنوان مثال بالا بودن مقدار هورمون لوتئینی (LH) همراه با پایین بودن سطوح تستوسترون نشانه عدم حساسیت بیضه ها به هورمون لوتئینی است؛ در حالی که پایین بودن میزان هر دو هورمون مذکور به کم کاری هیپوفیز دلالت دارد.
اعمال تستوسترون را میتوان در مرحله قبل از تولد و از هنگام بلوغ به بعد بررسی کرد. در دوره جنینی بیضه ها تحت تأثیر گونادوتروپین جفت تستوسترون می سازند که باعث به وجود آمدن آلت تناسلی نر بیضه دان، پروستات و کیسه اسپرم شده از تشکیل اندامهای جنسی زنانه جلوگیری می کند. باید توجه داشت که سیر طبیعی رشد و نمو جنین به سوی ماده شدن است و آنچه مانع این سیر و باعث ایجاد اندام تناسلی نر میشود اثر تستوسترون در جنین است. همچنین تستوسترون در دوره جنینی در دو ماه آخر دوران بارداری موجب پایین آمدن بیضه ها و وارد شدن آن به بیضه دان میشود. تستوسترون تا حدود ۱۰ هفته پس از تولد ترشح می شود و پس از آن در دوران کودکی ترشح آن متوقف میگردد، ولی در شروع بلوغ بین ده تا سیزده سالگی ترشح آن تحت تأثیر هورمونهای گونادوتروپ هیپوفیز قدامی شروع می شود و در تمام عمر ادامه می یابد. البته ترشح آن پس از حدود پنجاه سالگی شدت کمتری دارد و در حدود هشتاد سالگی به حداقل خود میرسد. عمل تستوسترون در هنگام بلوغ ایجاد صفات ثانویه جنسی مردانه است که رشد موهای صورت و بدن ریزش موی سر رشد حنجره و بم شدن صدا ضخیم شدن پوست و ترشح غده های چربی را شامل میشود. تستوسترون پروتئین سازی و رشد ماهیچه ها را افزایش می دهد و در نتیجه اوره خون را کم میکند. همچنین رسوب املاح کلسیم را در استخوانها افزایش داده با اثر مستقیم خود در مغز میل جنسی را فزون تر می کند. چنین به نظر می رسد که بین تستوسترون و رفتارهای تهاجمی و ستیزه جویانه نیز رابطه مستقیمی وجود داشته باشد.
آندروژنها در نواحی دیگر غیر از بیضه ها نیز ساخته می شوند چنان که چند نوع از آنها در غدد فوق کلیه ترشح میشوند. رویش موهای عانه و زیر بغل در زنان از این هورمونها ناشی میشود. در زنان وجود تومورهایی در غدد فوق کلیه که ترشح آندروژنها را شدیداً افزایش دهند میتواند باعث بروز همه صفات ثانویه جنسی مردانه شود که به آن سندروم آدرنوژنیتال میگویند. تخمدان طبیعی نیز مقدار کمی آندروژن ترشح میکند که اثر قابل توجهی ندارد. ترشح اضافی آندروژنها در پسران نابالغ ممکن است باعث بروز زودرس ویژگیهای جنسی ثانویه یا بلوغ کاذب و در دختران موجب دو جنسیتی هرمافرودیسم کاذب شود.
ترشح درون ریز تخمدانها
هر تخمدان از تعدادی واحد ساختمانی به نام فوليكکول ساخته شده است که در هر دوره ماهانه یکی از آنها رشد می کند و یک تخمک را آزاد میسازد. یاخته میانی هر فولیکول سازنده تخمک است و یاخته هایی که اطراف آن قرار دارند استروژن و کمی پروژسترون ترشح می کنند. یاخته های پیرامون فولیکول از داخل به خارج لایه های گرانولوزا، پوشش داخلی و پوشش خارجی را میسازند. لایه های گرانولوزا و پوشش داخلی نقش ترشحی دارند.
پس از تخمک گذاری که آزاد شدن تخمک از تخمدان است و در حدود چهاردهمین روز دوره ماهانه صورت میگیرد جای خالی تخمک با تکثیر یاخته های هورمون ساز پیرامونی پر میشود و در آن برجستگی زردرنگ کوچکی به نام جسم زرد به وجود می آید. یاخته های جسم زرد پروژسترون و کمی استروژن ترشح می کنند. در صورتی که بارداری صورت گیرد جسم زرد تا پایان دوره حاملگی باقی میماند و به ترشح هورمون ادامه میدهد و در این مدت تخمک گذاری و دوره های ماهانه قطع میشود. اگر لقاح و بارداری صورت نگیرد در پایان دوره ماهانه، جسم زرد تحلیل میرود و ترشح هورمونهای آن قطع میشود و با ریزش دیواره رحم یک دوره ماهانه دیگر آغاز می گردد.
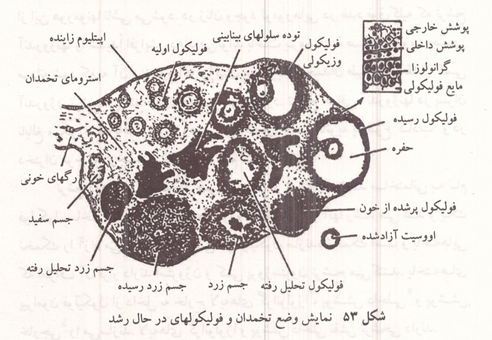
شکل ۵۳: نمایش وضع تخمدان و فولیکولهای در حال رشد
استروژن (استرادیولها)
استروژن در دو هفته اول دوره ماهانه که به تخمک گذاری ختم میشود به وسیله یاخته های لایه گرانولوزا و پوشش داخلی ترشح میشود. در زن باردار استروژن به وسیله جسم زرد و جفت ساخته می شود. بخش قشری غده فوق کلیه نیز مقدار کمی استروژن ترشح می کند. استروژن در دوره بلوغ دختران در ایجاد ویژگیهای جنسی ثانویه آنان مانند رشد پستانها، لگن، رحم، ذخیره چربی در برخی نواحی بدن و افزایش چربی در زیر پوست شرکت دارد. استروژن در دو هفته اول دوره ماهانه باعث بازسازی پوشش داخلی رحم و رگهای خونی آن میشود. یاخته های دیواره رحم تحت تأثیر استروژن به سرعت تکثیر می یابند و لایه پوششی درون رحم قطورتر میشود. استروژن در این دوره باعث افزایش جریان خون در رحم و رشد عضلات دیواره آن میشود و با اثر مستقیم در هیپوتالاموس میل جنسی را افزایش میدهد. افزایش استروژن در خون به وسیله یک بازخورد منفی ترشح گونادوتروپینها را کاهش می دهد.
پروژسترون
پروژسترون در زن غیر باردار به میزان جزئی به وسیله یاخته های فولیکولی در دو هفته اول دوره بارداری و به میزان بیشتر در نیمه دوم دوره ماهانه به وسیله جسم زرد ترشح میشود. در زن باردار جسم زرد و جفت پروژسترون می سازند. این هورمون به مقدار کم به وسیله بخش قشری غده فوق کلیه نیز ترشح می شود. هورمون لوتئینی که از هیپوفیز پیشین ترشح میشود ساخته شدن پروژسترون را افزایش میدهد. اثر پروژسترون در دیواره رحم طی دوره ماهانه عمل استروژن را کامل کرده باعث جمع و ذخیره شدن مواد غذایی در دیواره رحم و تغییرات ترشحی این دیواره و افزایش رگهای خونی آن و آماده ساختن آن برای جایگزینی تخمک لقاح یافته میشود. پروژسترون حرکات دودی دیواره لوله رحم را از دهانه شیپور فالوپ که تخمک پس از آزاد شدن از تخمدان در آن می افتد تا رحم افزایش میدهد و رشد غدد شیرزای پستانها را شدت میبخشد. پروژسترون در دوران حاملگی به مقدار نسبتاً زیادی به وسیله جسم زرد و جفت ترشح می شود و در دیواره رحم تأثیری عکس هورمون استروژن دارد؛ به این ترتیب که انقباض عضلات دیواره رحم و حساسیت آنها را نسبت به اکسی توسین کاهش داده به باقی ماندن جنین در رحم کمک میکند. بالا بودن پروژسترون در خون باعث توقف ترشح گونادوتروپینها از هیپوفیز میشود. اثر ترشح پروژسترون زیاد در دوران بارداری باعث توقف تخمک گذاری و قطع دوره های ماهانه می شود.
هورمونهای دیگر
علاوه بر هورمونهایی که ذکر شد هورمونهای دیگری در بدن به وسیله برخی اندامها ساخته شده به خون وارد میشوند؛ برای مثال دیواره لوله گوارش سازنده چهار هورمون به نامهای سکرتین گاسترین کوله سیستو کینین و پپتید مهار کننده معده است که هر کدام در حرکت معده و روده و ترشحات غدد گوارشی تأثیراتی دارند. کلیه ها ماده ای به نام اریتروپویتین به خون میریزند که با اثر در مغز استخوان تولید گلبولهای قرمز را افزایش میدهد. ماده دیگری به نام رنین نیز از کلیه ها به خون ترشح می شود که پس از اثر در یکی از گلوبولینهای پلاسما ماده ای به نام آنژیوتانسین ایجاد میکند و این ماده در قطر رگها و تنظیم فشار خون اثر می گذارد.
رسانههای تکمیلی فصل
پادکست
ویدیو
آزمونک فصل چهاردهم (سوالات تشریحی)
دانش خود را بر اساس مطالب این فصل بسنجید.
۱. «غده درونریز» (Endocrine) را تعریف کنید و تفاوت آن با غده مختلط چیست؟
نمایش پاسخ
پاسخ: غدد درونریز یا بسته، غدههایی هستند که **مجرای ترشحی ندارند** و ترشحات خود (هورمون) را مستقیماً وارد رگهای خونی میکنند.
**غده مختلط:** غدهای است که علاوه بر ترشحات درونریز (هورمون)، دارای **ترشحات خارجی** (برونریز) نیز هست (مانند لوزالمعده و غدد تناسلی).
۲. هورمونها از نظر شیمیایی به چند دسته اصلی تقسیم میشوند؟ هورمونهای غدد جنسی جزو کدام دستهاند؟
نمایش پاسخ
پاسخ: به دو دسته اصلی:
۱. **اسیدهای آمینه و پروتئینها** (مانند هورمونهای هیپوفیز و انسولین).
۲. **استروئیدها** (ترکیبات چربی مشتق از کلسترول).
هورمونهای **غدد جنسی** و بخش **قشری غدد فوق کلیه** از **استروئیدها** هستند.
۳. تفاوت محل گیرنده هورمونهای استروئیدی و هورمونهای تیروئیدی با سایر هورمونهای پروتئینی چیست؟
نمایش پاسخ
پاسخ: هورمونهای **استروئیدی** به گیرندههای خود در **درون سلول (سیتوپلاسم)** متصل میشوند. هورمونهای **تیروئیدی** به گیرندههای **هسته** متصل میشوند.
اما سایر هورمونهای آمینی و پروتئینی با گیرندههای **غشایی** (روی سطح سلول) ترکیب میشوند.
۴. مکانیسم عمل «پیک دوم» (Second Messenger) را با مثال آدنوزین مونوفسفات حلقوی (cAMP) توضیح دهید.
نمایش پاسخ
پاسخ: در این مکانیسم، هورمون (**پیک اول**) با گیرنده غشایی ترکیب شده و آنزیم **آدنیل سیکلاز** را فعال میکند. این آنزیم، ATP سیتوپلاسم را به **آدنوزین مونوفسفات حلقوی (cAMP)** تبدیل میکند.
cAMP (**پیک دوم**) آثاری مانند فعال شدن آنزیمها، ساخته شدن پروتئینها، ترشح مواد و... را در سلول پدید میآورد.
۵. ارتباط هیپوتالاموس با هیپوفیز پسین (خلفی) و هیپوفیز پیشین (قدامی) چگونه است؟
نمایش پاسخ
پاسخ:
- **هیپوفیز پسین (ارتباط عصبی):** هورمونهای بخش پسین (اکسیتوسین و وازوپرسین) در **هیپوتالاموس** (در هستههای فوق بصری و فرابطنی) ساخته شده و از طریق آکسونها به هیپوفیز پسین میرسند و از آنجا به خون آزاد میشوند.
- **هیپوفیز پیشین (ارتباط خونی):** ترشح هورمونهای بخش پیشین توسط **هورمونهای آزاد کننده و مهار کننده** هیپوتالاموس تنظیم میشود. این هورمونها از طریق یک شبکه خونی خاص به نام **سیستم باب هیپوتالاموس-هیپوفیز** به هیپوفیز پیشین میرسند.
۶. منشأ جنینی بخش پیشین و پسین هیپوفیز چیست؟
نمایش پاسخ
پاسخ:
- **بخش پیشین هیپوفیز:** منشأ آن از بافت **سقف دهان** جنین (با منشأ آندودرمی) است.
- **بخش پسین هیپوفیز:** منشأ آن **هیپوتالاموس** (با منشأ اکتودرمی) است.
۷. یاختههای اسیدوفیل و بازوفیل هیپوفیز پیشین کدام هورمونها را میسازند؟
نمایش پاسخ
پاسخ:
- **یاختههای اسیدوفیل:** هورمونهای **رشد (GH)** و **پرولاکتین** را میسازند.
- **یاختههای بازوفیل:** هورمونهای **FSH**، **LH**، **TSH** (محرک تیروئید) و **ACTH** (محرک قشر فوق کلیه) را میسازند.
۸. هورمون رشد (GH) چگونه باعث رشد استخوانها میشود؟ (نقش سوماتومدین)
نمایش پاسخ
پاسخ: اثر هورمون رشد در استخوانها **غیر مستقیم** است. این هورمون در **کبد** اثر کرده و باعث ساخته شدن پپتیدهایی به نام **سوماتومدین** میشود؛ و این سوماتومدینها هستند که رشد استخوانها را افزایش میدهند.
۹. سه مورد از اعمال اصلی متابولیک هورمون رشد را بیان کنید.
نمایش پاسخ
پاسخ: ۱. **تشدید پروتئینسازی** در یاختهها.
۲. **افزایش تجزیه مواد چربی**.
۳. **بالا بردن گلوکز خون**.
۱۰. «کوتولگی هیپوفیزی»، «غولپیکری» و «آکرومگالی» را تعریف کنید.
نمایش پاسخ
پاسخ:
- **کوتولگی هیپوفیزی:** ناشی از **کمبود** هورمون رشد در **کودکان** است. بدن به صورت هماهنگ ریز است ولی هوش طبیعی است.
- **غولپیکری (Gigantism):** ناشی از **افزایش** هورمون رشد در **کودکان** (قبل از بسته شدن صفحات رشد) است که باعث رشد غیرعادی استخوانهای دراز میشود.
- **آکرومگالی (Acromegaly):** ناشی از **افزایش** هورمون رشد در **بزرگسالان** است. قد طبیعی است ولی **رشد عرضی** استخوانها (بخصوص در دستها و چهره مانند آرواره پایین) زیاد میشود.
۱۱. نقش اصلی پرولاکتین چیست؟
نمایش پاسخ
پاسخ: این هورمون (که لاکتوژن یا ماموتروپین نیز نامیده میشود) باعث **تحریک و فعال شدن غدد ترشح کننده شیر** در پستانها میشود.
۱۲. چرا در دوران بارداری، با وجود بالا بودن سطح پرولاکتین، شیر ترشح نمیشود؟
نمایش پاسخ
پاسخ: به علت وجود مقدار زیاد **استروژن و پروژسترون** در خون زن باردار (که از جفت و جسم زرد ترشح میشوند). این دو هورمون اگرچه به رشد پستانها کمک میکنند، اما **ترشح شیر را مهار میسازند**.
۱۳. هورمون محرک تیروئید (TSH) چه اثری بر غده تیروئید دارد؟
نمایش پاسخ
پاسخ: اثر تیروتروپین (TSH) در تیروئید باعث **افزایش تعداد و قطر یاختههای تیروئید** و تشدید **جذب ید** و **ترشح هورمونهای یددار** (تیروکسین) میشود.
۱۴. هورمون آدرنوکورتیکوتروپین (ACTH) چه هورمونی را افزایش میدهد و در بیماری کوشینگ چه اختلالی در ترشح آن رخ میدهد؟
نمایش پاسخ
پاسخ: این هورمون با اثر بر بخش قشری غده فوق کلیه، باعث افزایش ترشح هورمون **کورتیزول** میشود.
در بیماری کوشینگ (ناشی از هیپوفیز)، ترشح ACTH به طور غیرعادی افزایش یافته و مقدار آن همواره بالا میماند و **بازخورد منفی** کورتیزول بر هیپوفیز عمل نمیکند.
۱۵. گونادوتروپینها شامل چه هورمونهایی هستند؟
نمایش پاسخ
پاسخ: شامل **هورمون محرک فولیکولی (FSH)** و **هورمون لوتئینی (LH)** (که در مردان هورمون محرک یاختههای بینابینی یا **ICSH** خوانده میشود).
۱۶. نقش FSH و ICSH (LH) در مردان چیست؟
نمایش پاسخ
پاسخ: - **FSH:** باعث کامل شدن زایش **اسپرماتوزوئیدها** میشود. - **ICSH (LH):** یاختههای هورمونساز بیضه (یاختههای **لیدیگ** یا بینابینی) را تحریک کرده و ترشح **تستوسترون** را در آنها افزایش میدهد.
۱۷. نقش FSH و LH در زنان چیست؟
نمایش پاسخ
پاسخ: - **FSH:** باعث **رشد و تکامل فولیکولهای تخمدان** و ساخته شدن تخمک میشود. - **LH:** برای **کامل شدن تخمک** و **آزاد شدن آن (تخمکگذاری)** ضرورت دارد.
۱۸. هورمون محرک ملانوسیتها (MSH) چه نقشی در دوزیستان و خزندگان دارد؟
نمایش پاسخ
پاسخ: در این جانوران، MSH با اثر بر یاختههای رنگدانهدار پوست (ملانوسیتها) باعث **تغییر رنگ پوست از روشن به تیره** میشود تا حیوان به رنگ محیط درآید.
۱۹. دو هورمون هیپوفیز پشتی (نوروهیپوفیز) چه نام دارند و در کجا ساخته میشوند؟
نمایش پاسخ
پاسخ: **اکسیتوسین** و **وازوپرسین (هورمون ضد ترشح ادرار - ADH)**.
هر دوی این هورمونها در **هیپوتالاموس** (اکسیتوسین بیشتر در هسته فرابطنی و وازوپرسین بیشتر در هسته فوق بصری) ساخته میشوند و از هیپوفیز پشتی به خون آزاد میگردند.
۲۰. دو عمل اصلی اکسیتوسین چیست؟
نمایش پاسخ
پاسخ: ۱. **انقباض رحم** و راهاندازی زایمان.
۲. **خروج شیر** از غدد شیرساز پستانها (در پاسخ به مکیدن نوزاد).
۲۱. هورمون ضد ترشح ادرار (ADH) چرا «وازوپرسین» نامیده میشود؟
نمایش پاسخ
پاسخ: به علت اثری که در **تنگ کردن رگها (Vaso-constriction)** و **بالا بردن فشار خون (Pressin)** دارد، وازوپرسین نیز نامیده میشود.
۲۲. ترشح هورمون ADH (وازوپرسین) چگونه تنظیم میشود؟
نمایش پاسخ
پاسخ: به وسیله دو عامل اصلی:
۱. **فشار اسمزی:** نورونهای هسته فوق بصری هیپوتالاموس دارای گیرندههایی هستند که به فشار اسمزی حساسند. هرگاه آب بدن کم شود (فشار اسمزی بالا رود)، تحریک شده و وازوپرسین ترشح میکنند.
۲. **فشار خون:** کاهش فشار خون نیز از طریق گیرندههای دیواره آئورت و سرخرگها باعث افزایش ترشح این هورمون میشود.
۲۳. بیماری «دیابت بیمزه» (Diabetes Insipidus) چیست و چه علتی دارد؟
نمایش پاسخ
پاسخ: بیماریای است که در آن، به علت آسیب به نورونهای سازنده ADH (یا حساس نبودن کلیهها به آن)، **دفع بیش از حد آب از کلیهها** صورت میگیرد. در نتیجه حجم ادرار بسیار زیاد میشود، ولی برخلاف دیابت شیرین (مرض قند)، در ادرار گلوکز یافت نمیشود.
۲۴. غده کاجی (پینهآل) چه هورمونی ترشح میکند و این هورمون چگونه ساخته میشود؟
نمایش پاسخ
پاسخ: هورمون **ملاتونین** را ترشح میکند. ملاتونین از تأثیر یک آنزیم ویژه غده کاجی بر روی **سروتونین** به وجود میآید.
۲۵. چرا ترشح ملاتونین تناوب شبانهروزی دارد؟
نمایش پاسخ
پاسخ: **تاریکی** فعالیت آنزیم سازنده ملاتونین (از سروتونین) را افزایش داده و تبدیل آن را تشدید میکند. این تناوب به تحریک گیرندههای بینایی شبکیه مربوط میشود.
۲۶. کارهای شناخته شده غده کاجی در انسان چیست؟
نمایش پاسخ
پاسخ: **به تأخیر انداختن بلوغ** و **افزایش ترشح آلدوسترون**. همچنین آن را یکی از **ساعتهای زیستی** بدن میدانند که در تنظیم پدیدههای تناوبی شرکت دارد.
۲۷. ساختمان بافتی غده تیروئید را شرح دهید (فولیکول، کولوئید و سلولهای پارافولیکولی).
نمایش پاسخ
پاسخ: بافت تیروئید از میلیونها **فولیکول** بسته ساخته شده است. دیواره هر فولیکول از بافت پوششی مکعبی ساخته شده و فضای درون آن از مادهای به نام **کولوئید** پر شده است (کولوئید پروتئینی به نام تیروگلوبولین است).
در بین فولیکولها، یاختههای دیگری به نام **سلولهای پارافولیکولی** وجود دارند که هورمون کلسیتونین را میسازند.
۲۸. هورمونهای اصلی تیروئید (T3 و T4) چگونه و از چه موادی ساخته میشوند؟
نمایش پاسخ
پاسخ: یاختههای دیواره فولیکول از اسید آمینه **تیروزین**، پروتئینی به نام **تیروگلوبولین** را ساخته و در کولوئید انبار میکنند. سپس با استفاده از انتقال فعال، **ید** را از خون گرفته و به کولوئید پمپاژ میکنند. از ترکیب ید و تیروگلوبولین (تیروزین)، ابتدا مونویدوتیروزین و دییدوتیروزین، و سپس **ترییدوتیرونین (T3)** و **تترایدوتیرونین (T4 یا تیروکسین)** ساخته میشود.
۲۹. ترشح هورمونهای یددار تیروئید چگونه توسط هیپوفیز (TSH) تنظیم میشود؟ (مکانیسم بازخورد منفی)
نمایش پاسخ
پاسخ: **کاهش** مقدار تیروکسین در خون، باعث **افزایش** ترشح TSH از هیپوفیز پیشین میشود و TSH تیروئید را وادار به ترشح میکند.
**بالا رفتن** تیروکسین در خون، هیپوفیز پیشین را **مهار** کرده و ساخته شدن TSH کاهش مییابد.
۳۰. دو عمل اصلی هورمونهای یددار تیروئید چیست؟
نمایش پاسخ
پاسخ: ۱. **افزایش سوخت و ساز (متابولیسم)** سلولها (افزایش تنفس سلولی و تولید گرما).
۲. **تشدید رشد و نمو** سلولها (به خصوص رشد مغز) و تقویت اثر هورمون رشد.
۳۱. «کرتینیسم» (Cretinism) چیست و چه علتی دارد؟
نمایش پاسخ
پاسخ: نوعی **عقبماندگی ذهنی همراه با کوتولگی** است که به علت **کمکاری شدید تیروئید (هیپوتیروئیدیسم)** در **دوره جنینی و نخستین سالهای پس از تولد** (به دلیل کاهش رشد مغز و بدن) ایجاد میشود.
۳۲. «میکزودم» (Myxedema) چیست و نشانههای آن کدامند؟
نمایش پاسخ
پاسخ: عارضهای ناشی از **کمکاری تیروئید در افراد بالغ** است.
**نشانهها:** خستگی، کندذهنی، کاهش ضربان قلب، خوابآلودگی دائم، افزایش وزن، یبوست و خیز (آماس) پوست به خصوص در پلکها.
۳۳. «گواتر آندمیک» (Endemic Goiter) چگونه ایجاد میشود؟
نمایش پاسخ
پاسخ: در افرادی که در رژیم غذایی آنان **ید کافی** وجود ندارد، تیروئید نمیتواند تیروکسین بسازد (کمکاری تیروئید). در نتیجه بازخورد منفی روی هیپوفیز برداشته شده و ترشح **TIR** افزایش مییابد. TSH باعث افزایش تعداد و حجم یاختههای تیروئید و بزرگ شدن غده (گواتر) میشود.
۳۴. «بیماری گریوز» (Graves' disease) چیست و علت آن کدام است؟
نمایش پاسخ
پاسخ: یک نمونه بیماری ناشی از **پرکاری تیروئید (هیپرتیروئیدیسم)** است که با **اگزوفتالمی** (برجستگی کرههای چشم) همراه است.
**علت:** یک بیماری **خودایمنی** است که در آن، ایمونوگلوبولینهایی (آنتیبادیهایی) در خون وجود دارد که مانند TSH عمل کرده و باعث تحریک تیروئید و تولید هورمون بیشتر میشوند.
۳۵. هورمون «کلسیتونین» (Calcitonin) از کجا ترشح میشود و چه عملی انجام میدهد؟
نمایش پاسخ
پاسخ: به وسیله **یاختههای پارافولیکولی** (در بین فولیکولهای تیروئید) ترشح میشود.
**عمل:** از **بالا رفتن غیرعادی کلسیم خون** جلوگیری میکند (فعالیت یاختههای استخوانخوار را کاهش و استخوانساز را افزایش میدهد).
۳۶. نقش اصلی «پاراتورمون» (PTH) چیست و کمبود آن چه خطری دارد؟
نمایش پاسخ
پاسخ: نقش کلی آن **جلوگیری از کاهش کلسیم خون** (افزایش کلسیم خون) است.
**خطر کمبود (هیپوپاراتیروئیدی):** کاهش کلسیم خون باعث تحریکپذیری شدید اعصاب و ایجاد اسپاسم و **انقباض مداوم عضلات (تتانی)** میشود که نتیجه آن **خفگی** ناشی از انقباض عضلات حنجره و قفسه سینه و مرگ است.
۳۷. پاراتورمون از چه راههایی باعث افزایش کلسیم خون میشود؟ (سه مکانیسم)
نمایش پاسخ
پاسخ: ۱. **آزاد کردن کلسیم و فسفات از استخوانها** (افزایش فعالیت یاختههای استخوانخوار).
۲. **مانع دفع کلسیم در کلیهها** (افزایش بازجذب کلسیم در نفرون).
۳. **فعال کردن ویتامین D** و در نتیجه **افزایش جذب کلسیم در روده**.
۳۸. سه لایه بخش قشری غده فوق کلیه از خارج به داخل چه نام دارند و هر کدام چه هورمونهایی میسازند؟
نمایش پاسخ
پاسخ: ۱. **لایه گلومرولی:** سازنده **مینرالوکورتیکوئیدها** (تنظیم مواد معدنی) مانند آلدوسترون.
۲. **لایه فاسیکولی:** سازنده **گلوکوکورتیکوئیدها** (سوخت و ساز قند) مانند کورتیزول.
۳. **لایه رتیکولی (مشبک):** سازنده **گلوکوکورتیکوئیدها** و کمی **هورمونهای جنسی**.
۳۹. «آلدوسترون» (Aldosterone) چه عملی در کلیهها انجام میدهد؟
نمایش پاسخ
پاسخ: باعث **حفظ سدیم** بدن و **کمک به دفع پتاسیم** از بدن میشود.
اثر آن در نفرونها باعث تشدید **بازجذب سدیم** (و در نتیجه بازجذب آب) و **افزایش دفع پتاسیم** در لولههای ادراری میشود.
۴۰. تنظیم ترشح آلدوسترون چگونه توسط سیستم «رنین-آنژیوتانسین» انجام میشود؟
نمایش پاسخ
پاسخ: در مواقعی که فشار خون در کلیهها کاهش مییابد، مادهای به نام **رنین** از سلولهای کلیوی ترشح میشود. رنین باعث تولید هورمون **آنژیوتانسین** میشود. آنژیوتانسین محرک ترشح **آلدوسترون** است. (آلدوسترون با حفظ سدیم و آب، حجم خون و فشار را بالا میبرد).
۴۱. عمل اصلی «کورتیزول» (Cortisol) چیست؟
نمایش پاسخ
پاسخ: عمل اصلی آن تشدید **گلوکونئوژنز**، یعنی **تبدیل مواد چربی و اسیدهای آمینه به گلوکز در کبد** است. (همچنین مصرف گلوکز توسط سلولها را کاهش داده و قند خون را بالا میبرد).
۴۲. کاربرد دارویی کورتیزول چیست و عوارض جانبی مصرف طولانیمدت آن کدامند؟
نمایش پاسخ
پاسخ:
- **کاربرد دارویی:** در واکنشهای ناشی از **حساسیت (آلرژی)** و **عفونتهای مختلف** (به عنوان ضد التهاب) استفاده میشود.
- **عوارض جانبی:** **کاهش قدرت دفاعی بدن** (کاهش گلبول سفید و تحلیل بافت لنفاوی)، **سختی دیواره سرخرگها** و **بالا رفتن فشار خون**.
۴۳. «سندروم آدرنوژنیتال» (Adrenogenital syndrome) چیست؟
نمایش پاسخ
پاسخ: عارضهای است که در آن، افزایش غیرطبیعی ترشح **آندروژن (هورمون مردانه)** از غده فوق کلیه در **زنها**، باعث بروز صفات ثانویه جنسی مذکر (مانند بم شدن صدا، رشد مو در صورت، و بزرگ شدن کلیتوریس) میشود.
۴۴. «بیماری آدیسون» (Addison's disease) و «بیماری کوشینگ» (Cushing's disease) را تعریف کنید.
نمایش پاسخ
پاسخ:
- **بیماری آدیسون:** ناشی از **کمکاری** قشر غده فوق کلیه و **کاهش کورتیزول و آلدوسترون** است. (علائم: کاهش قند خون، کاهش فشار خون، کاهش دفاع بدن).
- **بیماری کوشینگ:** ناشی از **پرکاری** قشر فوق کلیه و **افزایش کورتیزول** است. (علائم: چربی در تنه، صورت گرد و پفآلود، بالا رفتن قند خون، ضعف ایمنی).
۴۵. بخش میانی (مدولا) غده فوق کلیه چه هورمونهایی ترشح میکند و منشأ جنینی آن چیست؟
نمایش پاسخ
پاسخ: این بخش هورمونهای **اپینفرین (آدرنالین)** (۸۰٪) و **نوراپینفرین (نورآدرنالین)** (۲۰٪) را ترشح میکند.
منشأ آن **عصبی (اکتودرم)** است و یک گره سمپاتیک تغییر شکل یافته محسوب میشود.
۴۶. سه مرحله واکنش بدن به استرس (بر اساس نظریه سلیه) را نام ببرید.
نمایش پاسخ
پاسخ: ۱. **واکنش اعلام خطر:** (فعال شدن بخش مرکزی فوق کلیه و سمپاتیک برای جنگ یا گریز).
۲. **واکنش مقاومت و سازماندهی:** (ادامه استرس و افزایش کورتیزول، تیروکسین و ...).
۳. **واماندگی (Exhaustion):** (شکست واکنشهای دفاعی و بروز عوارض جانبی افزایش مزمن کورتیزول).
۴۷. جزایر لانگرهانس در لوزالمعده شامل چه سلولهایی است و هر کدام چه هورمونی ترشح میکنند؟
نمایش پاسخ
پاسخ: - **یاخته آلفا:** هورمون **گلوکاگن** را میسازد. - **یاخته بتا:** هورمون **انسولین** را میسازد (اکثریت سلولها). - **یاخته دلتا:** هورمون **سوماتوستاتین** را میسازد.
۴۸. اعمال اصلی انسولین در متابولیسم گلوکز، چربی و پروتئین چیست؟
نمایش پاسخ
پاسخ: - **گلوکز:** **تسهیل ورود گلوکز به یاختهها**، افزایش ساخته شدن **گلیکوژن**، مهار گلوکونئوژنز. - **چربی:** تبدیل گلوکز اضافی به اسید چرب، **ذخیره کردن چربی** (تریگلیسرید) و جلوگیری از تجزیه آن. - **پروتئین:** کمک به **انتقال اسیدهای آمینه به درون یاختهها**، کمک به **ساخته شدن پروتئینهای جدید** و جلوگیری از تجزیه پروتئینها.
۴۹. چرا انسولین در ورود گلوکز به نورونهای مغز اثر چندانی ندارد؟
نمایش پاسخ
پاسخ: زیرا یاختههای عصبی (نورونها) به طور طبیعی نسبت به گلوکز نفوذپذیرند و برای جذب آن نیاز به انسولین ندارند. (تنها استثنا، مرکز سیری در هیپوتالاموس است).
۵۰. عمل «گلوکاگن» (Glucagon) چیست؟
نمایش پاسخ
پاسخ: گلوکاگن **عکس انسولین** عمل میکند. **تجزیه گلیکوژن به گلوکز** در کبد را افزایش میدهد (گلیکوژنولیز) و **گلوکونئوژنز** (ساخت گلوکز از اسید آمینه) را تسهیل میکند.
۵۱. دیابت شیرین چیست و چرا باعث «اسیدوز» (اسیدی شدن خون) میشود؟
نمایش پاسخ
پاسخ: در دیابت شیرین، یاختهها نمیتوانند گلوکز را از خون دریافت کنند، در نتیجه قند خون بالا میرود.
برای تأمین انرژی، یاختههای بدن به **مصرف ذخایر چربی** روی میآورند. مصرف زیاد چربیها باعث **اسیدی شدن محیط داخلی بدن (اسیدوز)** میگردد.
۵۲. چرا بیماران دیابتی دچار «پرنوشی» و «افزایش حجم ادرار» میشوند؟
نمایش پاسخ
پاسخ: به دلیل بالا بودن قند خون، **دفع قند** (و مواد حاصل از سوختن چربیها) در کلیهها باعث **افزایش دفع آب** (دیورز اسموتیک) میشود، که نتیجه آن افزایش حجم ادرار و در پی آن، تشنگی مفرط و پرنوشی است.
۵۳. هورمون «تستوسترون» در کجا ساخته میشود و کدام هورمون هیپوفیزی ترشح آن را تنظیم میکند؟
نمایش پاسخ
پاسخ: تستوسترون به وسیله **یاختههای لیدیگ (بینابینی)** که در فواصل بین لولههای اسپرمساز بیضهها قرار دارند، ساخته میشود.
ترشح آن به وسیله **هورمون لوتئینی (LH)** (که در مردان ICSH نامیده میشود) از هیپوفیز پیشین تنظیم میشود.
۵۴. نقش تستوسترون در «دوره جنینی» چیست؟
نمایش پاسخ
پاسخ: تستوسترون در جنین باعث به وجود آمدن **آلت تناسلی نر، بیضهدان، پروستات و کیسه اسپرم** شده و از تشکیل اندامهای جنسی زنانه **جلوگیری** میکند. همچنین در دو ماه آخر بارداری موجب **پایین آمدن بیضهها** به درون بیضهدان میشود.
۵۵. هورمون «استروژن» و «پروژسترون» در زن غیر باردار در کدام فاز دوره ماهانه و توسط چه ساختارهایی ترشح میشوند؟
نمایش پاسخ
پاسخ:
- **استروژن:** در **دو هفته اول** دوره ماهانه (فاز فولیکولی) به وسیله **یاختههای لایه گرانولوزا و پوشش داخلی فولیکول** ترشح میشود.
- **پروژسترون:** به میزان بیشتر در **نیمه دوم** دوره ماهانه (فاز لوتئال) به وسیله **جسم زرد** ترشح میشود.
۵۶. نقش استروژن و پروژسترون در آمادهسازی رحم (در چرخه ماهانه) چیست؟
نمایش پاسخ
پاسخ:
- **استروژن** (در دو هفته اول): باعث **بازسازی پوشش داخلی رحم** (آندومتر) و رگهای خونی آن و **قطورتر شدن** لایه پوششی میشود.
- **پروژسترون** (در نیمه دوم): عمل استروژن را کامل کرده و باعث **جمع و ذخیره شدن مواد غذایی** در دیواره رحم، **تغییرات ترشحی** این دیواره و افزایش رگهای خونی آن برای **آمادهسازی جهت جایگزینی** تخمک لقاح یافته میشود.
۵۷. چرا در دوران بارداری، تخمکگذاری و دورههای ماهانه قطع میشود؟
نمایش پاسخ
پاسخ: به علت ترشح مقدار نسبتاً زیاد **پروژسترون** (از جسم زرد و جفت). بالا بودن پروژسترون در خون باعث **توقف ترشح گونادوتروپینها (FSH/LH)** از هیپوفیز میشود و در نتیجه تخمکگذاری متوقف میگردد.
۵۸. هورمون «اریتروپویتین» از کجا ترشح میشود و چه عملی انجام میدهد؟
نمایش پاسخ
پاسخ: از **کلیهها** به خون میریزد و با اثر در **مغز استخوان**، تولید **گلبولهای قرمز** را افزایش میدهد.
۵۹. ماده «رنین» از کجا ترشح میشود و چگونه بر فشار خون اثر میگذارد؟
نمایش پاسخ
پاسخ: رنین از **کلیهها** به خون ترشح میشود. این ماده پس از اثر بر یکی از گلوبولینهای پلاسما، مادهای به نام **آنژیوتانسین** ایجاد میکند و این ماده (آنژیوتانسین) در قطر رگها و تنظیم (افزایش) فشار خون اثر میگذارد.